Lymfødem skyldes redusert transportkapasitet i lymfesystemet og erkjennes klinisk som en spesiell form for ødem. Man skiller mellom primære former for lymfødem (arvelige) og sekundære former som skyldes kjent affeksjon av lymfesystemet. Mest kjent er det såkalte postmastektomi-syndromet – kvinner som er operert og ev. strålebehandlet for brystkreft kan få en tykk arm.
Sykdommen atskiller seg fra vanlig ødem ut fra spesiell sykehistorie, lokalisasjon, et pastøst, ikke gropsettende ødem (non-pitting), leddnære inndragninger av ødemet, som gir et «bombé» utseende, og positivt Stemmers tegn (hudfortykkelse ved pinsettgrep av huden over 2. tås (fingers) grunnfalang) (1).
Den rådende patofysiologiske forklaring er lymfestase med opphopning av interstitiell væske og protein. Dette forårsaker ødem, en viss grad av inflammasjon og på lengre sikt proliferasjon av fett og bindevev i hud og underhud (1, 2).
Diagnosen lymfødem stilles vanligvis klinisk (1, 2), men i noen tilfeller er det nødvendig med supplerende undersøkelser. Lymfangioscintigrafi gir både et morfologisk bilde av lymfesystemet og demonstrerer funksjonen (3 – 7). En metode for direkte lymfangiografi med kanylering og injeksjon av røntgen kontraststoff er stort sett forlatt. Den var teknisk vanskelig å utføre og forverret ofte tilstanden (1).
En av lymfesystemets funksjoner er å drenere overskudd av interstitiell væske og stormolekylært stoff (særlig protein) som ikke resorberes av venesystemet. Ved injeksjon av radioaktivt merkede mikropartikler (ca. 5 nm) kan lymfesystemet visualiseres.
Lymfangioscintigrafi har vært i bruk i 15 – 20 år (5 – 11). Noen internasjonal standardisert metode foreligger ikke (10). Den her beskrevne metode har vi funnet frem til gjennom litteraturstudier og prøving og feiling blant ca. 40 pasienter.
Metode
– 50 MBq 99m-Tc-merket Nanocoll (Amersham Sorin S.r.l., Italia) i ca. 50 mikroliter saltvann injiseres subkutant mellom 1. og 2. tå (1. og 2. finger) ved tid 0. Det tas øyeblikkelig et statisk scintigram for å få et mål for injisert mengde radioaktivitet.
– Pasienten utfører enkle muskeløvelser i de ekstremiteter som undersøkes.
– Ti minutter etter injeksjonen tas et statisk scintigram av lysker (aksiller).
– Det utføres et dosert øvelsesprogram: For underekstremiteter ergometersykling med en belastning på 25 watt i fem minutter, for armer tilsvarende øvelser.
– 30 minutter etter injeksjonen tas statisk scintigram av lysker (aksiller).
– 35 minutter etter injeksjonen tas helkroppsscintigrafi fra navle til og med føtter (aksiller til hender)
– Etter 120 minutter og ev. senere gjentas de to siste punktene.
De scintigrafiske undersøkelser ble utført med et tohodet ADAC-gammakamera (Dual Genesys).
De statiske bilder viser når aktiviteten kommer til syne i lysker (aksiller) (appearence time) og aktiviteten der på senere tidspunkter (tids-aktivitets-kurve).
Lymfangioscintigrafi gir normalt et morfologisk bilde av lymfesystemet med en noenlunde symmetrisk fremstilling av lymfeknutegrupper og hovedlymfestammer. Lymfestrømmen bremses betydelig i lymfeknutene, som fremstilles med konsentrert aktivitetsopptak i de iliakale og aksillære grupper (fig 1).

Figur 1 Normalt lymfangioscintigram fra bein. Opptak 30 minutter etter injeksjon av radiofarmakon. Det sees sterk aktivitet på injeksjonsstedet og i ingvinale og iliakale lymfeknuter. Urinblæren er synlig
Transportfunksjonen vurderes gjennom tid for tilsynekomst av sporstoffet i lysker (aksiller) og økning av aktivitet med tiden (tids-aktivitets-kurver), foruten ved sammenlikning med motsatt side. Den tiden sporstoffet bruker for å nå målet i lysker eller aksiller (appearance time) regnes når aktiviteten ved målet er 100 % større enn bakgrunnsaktiviteten. «Appearance time» på under ti minutter er tegn på et meget vel fungerende lymfesystem, og ytterligere undersøkelser er angitt å være uten hensikt (2). Vi har i vårt materiale meget sjelden observert så kort «appearance time».
Tabell 1 fremstiller tids-aktivitets-kurver basert på normalmaterialer. De er overensstemmende med egne erfaringer. Lymfestrømmen viser betydelige variasjoner, både individuelt og over tid hos samme individ. I armene er transporten litt senere enn i beina (12). Det er en fordel å ha minst to tidspunkter å sammenlikne med, f.eks. etter 30 og 120 minutter.
|
Tabell 1 Opptak av sporstoff i lysker etter tid, angitt i prosent av den mengde som er injisert på foten (3, 9, 11, 12)
|
|
30minutter
|
60minutter
|
90 minutter
|
120 minutter
|
150 minutter
|
180 minutter
|
|
Gjennomsnitt
|
7,5
|
10,2
|
12,9
|
15,6
|
18,3
|
21,0
|
|
Nedre grense
|
3,2
|
4,7
|
6,2
|
7,7
|
9,2
|
10,7
|
Det patologiske bildet ytrer seg først og fremst ved en endring av morfologien (fig 2 – 4) (helkroppsscintigrammet): fordelingen av radioaktiviteten, visualisering av lymfeknutene, deres lokalisasjon og utbredelse. Lymfeårene kan ha patologisk forløp, de kan mangle eller være overtallige. Det kan mangle forbindelser i sentral retning, ofte sammen med lokale «lymfesjøer» eller cyster (fig 2). Patologisk refluks av sporstoffet kan sees, det danner scintigrafisk kontur av ekstremiteten og er typisk for lymfødem. (dermal backflow) (fig 3). Det er selvsagt viktig å bedømme sideforskjell. Transporttiden er praktisk talt alltid forlenget ved lymfødem, og er et uttrykk for lymfestasen.
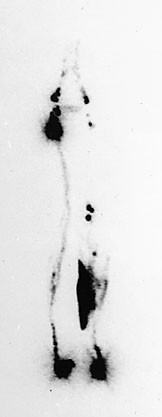
Figur 2 Tidligere skade av venstre kne og lår, med utvikling av lymfødem. Opptak 160 minutter etter injeksjon. «Lymfesjø» medialt på leggen
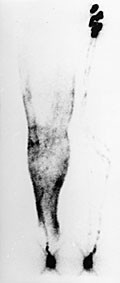
Figur 3 Typisk scintigram ved primært lymfødem av høyre bein. Opptak ca. 45 minutter etter injeksjon. Det er betydelig refluks av kontrast subkutant, noe som gjør konturen av leggen synlig
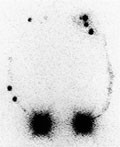
Figur 4 Lymfødem i høyre arm etter inflammasjon og reseksjon av lymfeknuter i aksillen. Opptak 120 minutter etter injeksjon. Bildet viser betydelig sideforskjell, med langsom transport til høyre aksille
Klinisk materiale
Metoden er anvendt på 48 pasienter (ti menn og 38 kvinner), gjennomsnittsalder 45,5 år.
Indikasjonen for undersøkelse har vært diagnostisk, for å bekrefte eller avkrefte diagnosen lymfødem. Den kliniske diagnose forut for lymfangioscintigrafien var primært lymfødem (27 pasienter), sekundært lymfødem (ni pasienter), posttrombotisk ødem (to pasienter) og mindre klare diagnoser som lipødem og uspesifisert ødem (ti pasienter).
Pasientene er på klinisk grunnlag delt i to grupper: de klinisk «sikre» og de «usikre». De klinisk «sikre» kjennetegnes ved:
– Typisk sykehistorie: For primære lymfødem enten medfødt eller en gradvis utvikling av et pastøst ødem. Ved sekundære lymfødem operative inngrep, traumer eller inflammasjoner som erfaringsmessig gir lymfødem.
– Ødemets utseende og manglende tegn på andre sykdomsårsaker.
– Positive Stemmers tegn.
– Manglende stående grop ved fingertrykk («non-pitting» ødem).
De «usikre» mangler ett eller flere av disse karakteristika.
Resultater
Tabell 2 viser materialet i en enkel oppdeling. 20 pasienter hadde sikre kliniske tegn til lymfødem, 15 av dem hadde patologisk scintigrafi. Det svarer til en sensitivitet på 0,75, overensstemmende med litteraturen. Av de fem pasientene med falskt negative scintigrammer viste fire sen transport. En pasient med sekundært lymfødem hadde god transport, men usikker lokal refluks av sporstoff. Som helhet ble scintigrammene allikevel i disse tilfellene vurdert som normale. En pasient hadde primært lymfødem i arm, der vi har dårlige referanseverdier.
|
Tabell 2 Forhold mellom lymfangioscintigrafifunn og klinisk diagnose. 48 pasienter
|
|
Lymfangioscintigrafi
|
Lymfødem, klinisk vurdering
|
|
|
Sikker
|
Usikker
|
|
|
Patologisk
|
15
|
10
|
25
|
|
Normal
|
5
|
18
|
23
|
|
20
|
28
|
48
|
Det typiske tegn kutan refluks (dermal backflow) var til stede hos seks pasienter.
I gruppen på 28 pasienter med klinisk usikre tegn til lymfødem var det ti patologiske scintigrafifunn, åtte pasienter med primært lymfødem og to med venøst ødem. Tallet demonstrerer nytten av scintigram. De resterende 18 pasienter i denne gruppen omfattet pasienter med lipødem og observasjonskasus.
Sideforskjell . Ved ensidig ødem ble de patologiske scintigrammene alltid funnet på ødemsiden. Lymfødem er ofte dobbeltsidig, men vanligvis asymmetrisk. De patologiske scintigrammene viste regelmessig en sideforskjell som var sammenfallende med den kliniske undersøkelsen. I ett tilfelle med meget uklar klinisk tilstand ble lymfestase iaktatt på frisk side. Denne pasienten er ikke med blant de scintigrafisk positive.
Diskusjon
Metodikken ved lymfangioscintigrafi varierer betydelig. Forskjellige stormolekylære (kolloidale) stoffer er blitt benyttet som vehikkel (13). Mest brukt i dag er former for humant albumin med partikkelstørrelse på ca. 5 nm (f.eks. Nanocoll). I bruk er også antimontrisulfid (ca. 9 nm), rheniumsulfid (5 nm) og andre svovelholdige kolloider. Det er anført at humant albumin lettere skulle gå over i venesystemet og dermed gi forstyrrende radioaktiv spredning, men dette er ikke vår erfaring (9).
Technetium blir brukt som radioaktivt sporstoff. Mengde radioaktivitet varierer en del, men neppe kritisk, det angis til 18 – 50 MBq. Radioaktiviteten må ikke overskride tellehastigheten til gammakameraet. Stråledosen ved bruk av 2 ⋅ 50 MBq 99m-Tc-merket Nonocoll er beregnet til 1 mSv (14). Det er mindre enn stråledosen ved røntgen av lumbosakralcolumna
Injeksjonsstedet er vanligvis subkutant mellom 1. og 2. tå eller finger. Leilighetsvis er annet sted anbefalt, f.eks. intrakutan eller subfasciell injeksjon (11).
Intrakutan injeksjon er angitt å gi et raskere og mer fullstendig bilde av lymfesystemet, det er rikelig med initiale lymfeårer i corium med stor absorpsjonsevne (10 – 12). Det er imidlertid en teknisk vanskeligere prosedyre. Injeksjonen bør gjøres raskt og presist på begge sider, og det kan være vrient ved intrakutan injeksjon. Man får et stort trykk i kvadelen – det kan føre til lekkasje ut av stikkåpningen, det er lettere å penetrere blodkar og det økte interstitielle trykk kan gi et feilaktig bilde av resorpsjonen i lymfeårene (10).
Enkelte forfattere angir at subfasciell injeksjon gir verdifulle opplysninger, spesielt der man står overfor et blandingsødem ved samtidig venøs og lymfatisk insuffisiens. Den må i så fall utføres i tillegg til subkutan eller intrakutan injeksjon (11).
Det injiserte volum bør være så lite som mulig for ikke å forstyrre trykk- og konsentrasjonsforhold i interstitiet. Det gjelder spesielt ved intrakutan injeksjonsteknikk. Hos forskjellige forfattere varierer volumet mellom 0,05 ml og 0,25 ml (10).
Muskelaktivitet stimulerer lymfeårenes kontraktile evne. «Muskelpumpen» virker på lymfesystemet som på venesystemet og stimulerer væsketransporten. Et øvelsesprogram inngår i de fleste metoder, om enn doseringen er meget forskjellig (3, 7, 10, 12). Ideelt burde muskulaturen være i kontinuerlig aktivitet under hele undersøkelsen. Av praktiske grunner har man valgt et moderat dosert øvelsesprogram og ellers bedt pasienten være i bevegelse mellom opptakene.
Pasientmaterialet
Når lymfestase ikke kan påvises scintigrafisk i alle tilfeller av klinisk lymfødem, kan det skyldes metodisk svakhet, dvs. at de patofysiologiske forhold som leder til lymfestase ikke avdekkes. Andre forfattere har fremholdt at mer omfattende undersøkelsesmetoder, slik som intradermal og subfasciell injeksjon, injeksjon andre steder på ekstremiteten og timers utsettelse for siste opptak, kan være av diagnostisk verdi (11, 15). Nytten av slike mer omstendelige prosedyrer kan imidlertid diskuteres. De diagnostiske fordeler forsvarer knapt den økte ressursbruken.
Sannsynligvis foreligger det i de fleste av disse tilfellene ingen vesentlig lymfestase. Årsaken til lymfødem må søkes på annet hold. Økt tetthet i vevet, med redusert transport av den ekstravaskulære væsken, kan være en årsak (16). Mer sannsynlig er årsaken at karpermeabiliteten og dermed produksjonen av interstitiell væske er økt. Patologisk lymfangioscintigram kan da ikke forventes, spesielt ikke reduksjon av transportevnen. Undersøkelse av kapillær filtrasjonskoeffisient på en mindre serie pasienter med lymfødem og normal lymfangioscintigrafi kan peke i den retning (Petlund CF, Stranden E. Foredrag ved den XVII Int. Congress of Lymphology, Chennai 1999).
Pasienter med lymfødem må ha fysikalsk behandling. Ved hjelp av spesiell manuell massasjetekninkk, bandasjering og bruk av elastiske kompresjonsstrømper kan lymfødemet reduseres og holdes under kontroll. Påvisning og lokalisering av lymfestasen er i mange tilfeller god rettesnor for fysioterapeuten ved planleggingen av den manuelle behandling og ved konstruksjon av kompresjonsbandasjen.
Metoden kan også brukes for å påvise reetablering av lymfetransport etter mikrokirurgi (5) og som kontroll i forløpet av sykdommen.
Andre supplerende undersøkelser som er brukbare ved lymfødem omfatter MR og i mindre grad CT og ultralyd. De gir et godt bilde av bløtdelsstrukturer og et karakteristisk bilde med fortykket subcutis med oppklaringer og et trabekulært, bikakeliknende mønster ved lymfødem (17, 18). Undersøkelsene er spesielt nyttige for fremstilling av lymfeknuter. De gir et statisk bilde av den patologiske tilstand, men forteller lite om den tilgrunnliggende lymfestase. Det er uklart hva forandringene egentlig representerer og hvor spesifikke de er. De bør brukes som supplement der lymfangioscintigrafien svikter og for bedre å vise omfanget av forandringer der lymfødemet sprer seg over større områder.
Andre undersøkelser, som fluorescens- mikrolymfangiografi (2), har vi ingen erfaring med.
Konklusjon
Lymfangioscintigrafi er til stor klinisk nytte og gir i de fleste tilfeller et godt bilde av lymfestasen som årsak til lymfødemet. Det er en ikke-invasiv, skånsom metode, med meget lav stråleeksponering. Den bør være førstevalg ved supplerende undersøkelse av lymfødem. Undersøkelsen er i det vesentlige diagnostisk, den kan brukes som kontroll i forløpet av sykdommen, og den er rettledende for behandlingen.
I de få tilfeller der lymfangioscintigrafifunn ikke passer med kliniske funn og man fortsatt mistenker lymfødem og der mer omfattende kartlegging er påkrevd, kan andre bildefremstillende metoder av lymfesystemet, som MR, brukes i tillegg.