Legionærsyken ble først erkjent i 1976, da ett utbrudd av alvorlig pneumoni rammet mange av deltakerne som var samlet til en kongress for amerikanske militærveteraner (American Legion) på et hotell i Philadelphia. Det etiologiske agens ble senere vist å være en gramnegativ stav med særlig krav til vekstmediet (karbonanrikede medier), og således ikke dyrkbar med standard dyrkingsmetoder. Fra opprinnelig å ha vært ansett som en sjelden og eksotisk mikrobe, er det etter hvert blitt klart at Legionella pneumophila er en relativt vanlig årsak til pneumoni (1). Det er imidlertid en betydelig regional variasjon i forekomst, og fra Norge er det, i motsetning til Sverige og Danmark, meldt svært få tilfeller (2). Vi presenterer fem pasienter diagnostisert ved infeksjonsseksjonen, Sentralsykehuset i Akershus de siste tre år, og diskuterer særegenheter ved diagnostikk, klinisk bilde og behandling.
Pasient 1 . 50 år gammel tidligere frisk storrøykende kvinne, som hadde vært på 14 dagers reise på Cuba. Hun ble syk med feber, hodepine og muskelverk to dager før hjemreise. Dagen etter hjemkomst fikk hun vanntynne diareer, feber opp i 40 ˚C. Hun ble behandlet symptomatisk med loperamid, men ble innlagt i sykehus etter to dager pga. manglende behandlingseffekt. Ved innleggelse var hun afebril og normotensiv, men hadde hviledyspné. Røntgen thorax viste svær fortetning i venstre underlapp, CRP var 720 mg/l, leukocytter 9,4 × 10 9 /l, laktatdehydrogenase (LD) 877 U/l, natrium 134 mmol/l og det var lett forhøyede transaminaseverdier. Legionellaantigen i urin ble påvist dagen etter innkomst, og immunfluorescensundersøkelse av indusert sputum var positiv for legionellaantigen. Det kom imidlertid ingen oppvekst. Hun hadde delvis amnesi for reisen, og de første dagene av sykehusoppholdet var hun påfallende apatisk. Hun ble raskt bedre etter oppstart av behandling med erytromycin, men fikk forbigående hørselsnedsettelse, sannsynligvis pga. høydosert erytromycin intravenøst. Hun fortsatte med klaritromycin per os i en uke etter avslutning av en ukes intravenøs erytromycinbehandling. Det videre forløp var ukomplisert.Ved fornyet anamnese fortalte hun at hun på flyet hjem og i dagene deretter hadde følt seg så syk at hun var blitt likegyldig med alt, og mannen hadde måttet ta initiativ til legeundersøkelse.
Pasient 3 . 62 år gammel mann, hypertensjonsbehandlet de siste sju år, ellers tidligere frisk. Han innkom med fem dagers sykehistorie med feber opp i 40 ˚C, tørrhoste, dyspné og thoraxsmerter. I status ved innkomst ble det bemerket leppecyanose, respirasjonsfrekvens på 32 per minutt, puls 120 per minutt, temperatur 39,8 ˚C, og knatrelyder over venstre lunge. Arteriell blodgass viste p O 2 (a) på 7,1 kPa. Etter tre dagers penicillinbehandling var det klar forverring av pasientens tilstand. Han virket mentalt uklar, klaget over sterke thoraxsmerter og dyspné, og røntgen thorax viste betydelig progrediering av bilaterale infiltrater. Ny blodgassundersøkelse viste nå betydelig hypoksemi med p O 2 (a) på 5,01 kPa. Anamnestisk kom det frem at pasienten var hjemkommet fra ferieopphold i Tyrkia en uke før innleggelsen. På mistanke om legionellapneumoni ble erytromycin intravenøst lagt til behandlingen. Bronkialsekret hentet med bronkoskopi viste positivt resultat ved immunfluorescensundersøkelse på L pneumophila og gav oppvekst av bakterien. Det videre forløp var ukomplisert.
Pasient 4 . 61 år gammel mann med arteriell insuffisiens i venstre underekstremitet. Han hadde ikke andre kjente sykdommer. Han kom inn med fem dagers sykehistorie med feber opp i 40 ˚C, hodepine, slapphet, og betydelig sykdomsfølelse. Tilstanden var initialt blitt oppfattet som sinusitt, men penicillinbehandling hadde vært uten effekt. Seks dager før det aktuelle kom han hjem fra en ukes tur til Sør-Frankrike. Første døgn i avdelingen var han påfallende konfus. Røntgen thorax viste et venstresidig underlappsinfiltrat, CRP var på 269 mg/l. På grunn av opplysninger om utenlandsreise ble han undersøkt med henblikk på L pneumophila, og det var positive funn av legionellaantigen i urin. Han responderte raskt på intravenøs erytromycinbehandling, og det videre sykdomsforløp var ukomplisert.
Pasient 5 . 64 år gammel storrøykende mann, som innkom med en tre dagers sykehistorie. Tilstanden hadde startet med ømhet i hypogastriet og frostanfall. Han følte seg kjekk ved innleggelse til tross for 40 ˚C feber, og det kom frem at det var sønnen som hadde tatt initiativ til innleggelsen fordi pasienten var forvirret og hadde talevansker. Han var ikke subjektivt dyspneisk, men arteriell p O 2 (a) var betydelig redusert (<6kPa). Ved klinisk undersøkelse var det spredte basale krepitasjoner bilateralt, og røntgen thorax viste bilaterale fortetninger, mest uttalt i høyre midtlapp. CRP var 233 mg/l, leukocytter 10,7 × 10 9 /l, albumin 24 g/l, natrium 132 mmol/l. Han fikk penicillinbehandling første to døgn, men da det kom frem at han hadde vært på reise til Italia to uker før innleggelse, valgte man fra dag 3 å legge til erytromycin for å dekke opp for legionellapneumoni. På grunn av dårlig behandlingsrespons, økende CRP til 414 mg/l og vedvarende p O 2 (a) på under 6 kPa ble han bronkoskopert, og bronkialskyllevæske ble sendt til legionelladyrking. Det kom oppvekst av Legionella etter to døgn. Han responderte noe tregt på behandling, og man la til rifampicin i kombinasjon med erytromycin. Etter en uke ble han imidlertid afebril og blodgassverdiene normalisert. Det videre forløp var ukomplisert.
Diskusjon
Vi har presentert fem pasienter som er blitt behandlet ved Sentralsykehuset i Akershus for legionellapneumoni (tab 1). Alle pasientene ble innlagt med pneumoni etter utenlandsreise. Denne opplysningen samt påfallende konfusjon og manglende respons på penicillinbehandling førte til at diagnosen ble mistenkt.
|
Tabell 1 Fem pasienter med legionellapneumoni, Sentralsykehuset i Akershus
|
|
Pasient
|
Alder (år), kjønn
|
Smittested
|
Hovedsymptomer
|
Diagnostisk undersøkelse
|
Behandling
|
Utfall
|
|
1
|
50 år K
|
Cuba
|
Feber, dyspné, diaré, konfusjon
|
Immunfluorescens undersøkelse og dyrking av sputum, antigen i urin
|
Erytromycin intravenøst + klaritromycin per os
|
Rask bedring
|
|
2
|
69 år K
|
Kreta
|
Feber, smerter basalt i thorax og flanke, diaré
|
Antigen i urin
|
Ampicillin første tre døgn, så erytromycin og cefotaksim
|
Multiorgansvikt, død
|
|
3
|
62 år M
|
Tyrkia
|
Feber, dyspné, konfusjon
|
Immunfluorescens undersøkelse og dyrking av bronkoskopisk opphentet sekret
|
Penicillin første tre døgn, så erytromycin
|
Progrediering under penicillinbehanding, så bedring
|
|
4
|
61 år M
|
Sør-Frankrike
|
Feber, konfusjon, hodepine
|
Antigen i urin
|
Erytromycin
|
Rask bedring
|
|
5
|
64 år M
|
Italia
|
Feber, ømhet i hypogastriet, konfusjon
|
Dyrking av bronkoskopisk opphentet sekret
|
Penicillin første to dager, så erytromycin
|
Afebril etter en uke, ukomplisert
|
Etiologi
L pneumophila er en liten (1 – 2 µ m) aerob gramnegativ stavbakterie. Legionellabakterien er kravstor og gror ikke på standard medier, men krever karbonanrikede medier som buffret karbongjærekstraktagar (BCYE agar). Rundt 40 legionellaspecies er beskrevet, hvorav vel halvparten forårsaker sykdom hos mennesker. L pneumophila er den mest patogene, og av denne finnes minst 15 serogrupper. L pneumophila serogruppe 1 er årsak til 70 – 80 % av sykdomstilfellene. Legionella er en vannbakterie og er isolert fra en lang rekke menneskelagde vannreservoarer (3). Den ble blant annet funnet i vel halvparten av undersøkte kjøletårnsystemer i Norge (4). Legionella kan formere seg ved høy vanntemperatur, og det er sett utbrudd fra kontaminerte varmtvannsanlegg der temperaturen i kranene har ligget oppunder 55 ˚C (5). Legionellabakterien kan leve intracellulært i amøber, og vil der kunne beskyttes fra ugunstige omgivelsesfaktorer (6). Direkte inhalasjon er den mest sannsynlige overføringsveien for legionellabakterien, og aerosolgenerering spiller en avgjørende rolle. Mikroaspirasjon av kontaminert vann er også mulig smittemåte (7). Person-til-person-smitte er aldri dokumentert, slik at muligheten for sekundær smitte må ansees som meget liten (8). Betydningen av luftkondisjoneringsanlegg for smittespredning har sannsynligvis vært overvurdert, selv om de utvilsomt har vært involvert i utbrudd (9). Dusjhoder og boblebad har vært implisert i spredning (2), og infeksjon av perikard, myokard og endokard har vært satt i sammenheng med kontaminert vann i mediastinale drenasjetuber etter thoraxkirurgi (10, 11). Kontaminert drikkevann er det mest konsistente
funn ved nosokomiale utbrudd (12), men har også vært dokumentert som smittekilde ved pneumonier ervervet utenfor sykehus (13).
Epidemiologi
Legionellasykdom forekommer i utbrudd, som nosokomial infeksjon og i sporadisk form, og tallmessig er sporadisk forekomst den langt viktigste. Utbrudd av legionellainfeksjon er velkjent fra hoteller og cruiseskip, og det mest dramatiske utbrudd med hensyn til størrelse og antall fatale tilfeller er fra et blomstermarked i Nederland i mars 1999, der 181 av de besøkende utviklet legionellapneumoni og 21 døde (14). Det er beskrevet flere nosokomiale utbrudd der smittekilden har vært sykehusets drikkevann. (15). Insidensen av Legionella ved pneumoni ervervet utenfor sykehus har i forskjellige studier fra Europa og Nord-Amerika variert fra 1 % til 27 %, men det er antatt stor underrapportering (1). Med så usikre insidenstall er det vanskelig å gi sikre tall om dødelighet av legionellasykdom, men Fine og medarbeidere fant i en metaanalyse av legionella-pneumonier ervervet utenfor sykehus, en letalitet på 14 % (16). I Norge er legionellose en sjelden sykdom, med kun 27 meldte tilfeller fra 1992 til 1999 (2). Hos 19 av disse var antatt smittested utenlands, seks er antatt smittet innenlands og to med ukjent smittested. I Sverige ble det i 1998 meldt 76 tilfeller og i Danmark 92, hvilket gir en insidensrate på henholdsvis 8,6/1 mill. og 17,7/1 mill., mot en insidensrate på 1,2/1 mill. i Norge i 1998, da fem tilfeller ble meldt. Noe av forskjellen i insidens mellom Norge og Sverige, som med hensyn til klima, geografi og befolkning har svært mye til felles, kan skyldes underdiagnostisering og underrapportering. Men det kan også tenkes at det er noe knyttet til vannbehandling og vanndistribusjon i Norge som gir en genuin forskjell i forekomst. Dette er imidlertid ikke forsøkt vitenskapelig undersøkt. Ut fra eksisterende epidemiologisk data er l
egionellasykdom i Norge altoverveiende en importsykdom, knyttet til hotellopphold i Europa utenfor Norden, med flesteparten av tilfellene importert fra middelhavslandene. Spania, Frankrike, Tyrkia, Italia og Hellas er også de land som i overvåkingen til den europeiske arbeidsgruppe for legionellasykdom, EWGLI, bidrar med flest reiserelaterte tilfeller (80 %). De øvrige reiserelaterte tilfellene er i forbindelse med reiser til det amerikanske kontinent, Karibia, Asia og cruise (17).
Kliniske bilder
To kliniske bilder er assosiert med legionellainfeksjon. Pontiacfeber er en akutt selvbegrensende influensaliknende febersykdom med inkubasjonstid på 24 – 48 timer, og uten manifestasjoner fra lungene. Diagnosen stilles sjelden og forutsetter anamnestiske opplysninger om mulig eksponering for legionellabakterien (18). Angrepsraten ved tilstrekkelig eksponering er imidlertid meget høy, og i april 1998 var det et utbrudd med 30 tilfeller fra et hotell i Lycksele i Sverige, der smittekilden med stor sannsynlighet var et boblebad (19).
Legionellapneumoni kan ikke skilles klinisk fra andre former for bakterielle pneumonier (20), og selv om sykdommen ofte omtales som en av årsakene til ”atypisk pneumoni”, passer mange av kjennetegnene bedre med bildet man ser ved pneumokokkpneumoni (21).
Inkubasjonstiden er fra få dager opp til to uker. Det er et vidt spenn i kliniske bilder, fra milde luftveissymptomer til fulminant pneumoni med multiorgansvikt. Man har tidligere ment at det finnes kliniske og laboratoriemessige forandringer som er spesifikke for legionellapneumoni. Ettersom oppmerksomheten rundt sykdommen har økt og flere tilfeller er blitt diagnostisert tidlig eller med et mildt forløp, er det blitt klart at så ikke er tilfellet. De kliniske bildene man tidligere har assosiert med legionellapneumoni, har vært mer assosiert til alvorlig sykdom generelt enn til mikroben spesielt (20).
Pneumoni er den klart hyppigste manifestasjon ved legionellainfeksjon, ofte med akutt debut med høy feber over 40 ˚C, myalgier, hodepine, en ikke-produktiv eller lite produktiv hoste, og hos enkelte markert pleurittisk smerte. Enkelte forfattere angir at gastrointestinale symptomer, med vandige diareer i 20 – 40 % av tilfellene, samt hyponatremi (natrium< 130 mmol/l) og forhøyet laktatdehydrogenase (LD> 700 U/l), er hyppigere ved legionellapneumoni enn ved andre pneumonier (22). Gode prospektive undersøkelser har imidlertid vist at det ikke er mulig å stille sikre differensialdiagnoser basert på kliniske, biokjemiske eller radiologiske tegn (1, 20). Det er kontroversielt om legionellapenumoni gir hyppigere manifestasjoner fra sentralnervesystemet enn andre pneumonier, eller om endret mental status er korrelert til grad av hypoksi. I en gjennomgang av 609 pasienter med legionellapneumoni og nevrologiske symptomer fant Plaschke og medarbeidere hele 58 % med forvirringstilstand (23). Fire av våre fem pasienter presenterte seg med, eller hadde anamnestiske opplysninger om dels uttalt mental påvirkning og konfusjon, og dette bidrog til å lede tanken mot mulighet for legionellainfeksjon.
Den nyttigste anamnestiske opplysningen i et lavinsidensområde som Norge er imidlertid opplysninger om utenlandsreise, da langt de fleste diagnostiserte tilfeller i Norge er importert (2), i vår serie gjaldt dette alle pasientene. Samtlige hadde bodd på hotell, og infeksjonskilde antas å ha vært aerosoler fra dusj og bad eller luftkondisjoneringsanlegg. Hotellopphold er således et poeng å få frem i anamnesen, da hoteller er velkjente smittesteder (24). Manglende respons på penicillinbehandling igangsatt på empirisk grunnlag bør også lede tanken mot mulig legionnellainfeksjon, og i særdeleshet ved pneumoni som oppstår under eller innen to uker etter hjemkomst fra utenlandsreise. Røyking, kronisk obstruktiv lungesykdom, høyt alkoholkonsum og immunsuppresjon, spesielt som følge av steroidmedikasjon, er risikofaktorer for alvorlig infeksjon, og noe som er viktig å få frem i anamnesen (20, 25).
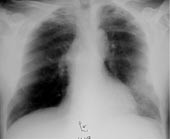
Figur 1 Røntgen thorax ved innkomst for pasient 3. Utbredt venstresidig underlappsinfiltrat
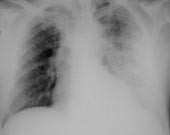
Figur 2 Nytt røntgen thorax etter tre dager med penicillinbehandling. Betydelig progrediering av venstresidige lungefortetninger
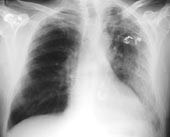
Figur 3 Kontrollbilde fem dager etter påbegynt erytromycinbehandling. Tilbakegang av lungeinfiltrater
Diagnose
Det finnes ingen bærertilstand for Legionella. Funn av mikroben ved dyrking, immunfluorescens, antigenpåvisning, eller påvisning av titerstigning med serologiske undersøkelser er derfor alltid signifikant. Det mikrobiologiske laboratoriet må gjøres oppmerksom på mistanke om legionellainfeksjon for å kunne gjøre adekvat diagnostikk. Sputumdyrking bør utføres ved sykdomsmistanke, og i en studie ble selv sputum av dårlig kvalitet (>25 plateepitel/synsfelt, < 25 leukocytter/synsfelt) funnet å gi vekst av Legionnella hos en betydelig andel av pasientene (26). Direkte immunfluorescens er en rask diagnostisk test, men er mindre sensitiv enn dyrking, og krever tilstedeværelse av større mengder bakterier, samt trening og tålmodighet hos mikroskopøren.
Påvisning av legionellaantigen i urin er en rask og enkel test, og det er betydelig enklere å få en urinprøve enn en representativ sputumprøve. Vi har hatt god erfaring med en test levert av Binax, Portland, som angis å ha en sensitivitet på rundt 70 % og en spesifisitet på nær 100 % (27). Den er enkel å utføre, og tar ca. to og en halv time fra start til avlesning. Ulempen er at testen bare påviser Legionella serogruppe 1, til gjengjeld er dette den langt dominerende (80 %) serotypen ved legionellainfeksjon. Man kan avgi positiv prøve i opptil et år etter infeksjon, men hos 90 % er testen negativ innen 60 dager (22). Antigen vil også kunne påvises etter igangsatt antibiotisk behandling. Antigentesting i urin bør alltid utføres ved begrunnet mistanke om legionellasykdom. Man må imidlertid være oppmerksom på at det kan ta opptil flere dager før antigen i urinen kan påvises (28). Dersom antigen i urin ikke kan påvises og sputumprøve er negativ, men klinisk mistanke om legionellapneumoni fremdeles er til stede, bør man sikre seg bronkoskopisk opphentet materiale til dyrking og immunfluoresensmikroskopi. Serologiske tester er av begrenset nytte, fordi det kreves en titerstigning, og det kan ta fra en til tre måneder før den kan påvises.
Behandling
β -laktamantibiotika har ingen effekt ved legionellasykdom, og tradisjonell behandling har vært høydosert erytromycin 1 g hver 6. time, kombinert med rifampicin 300 – 600 mg hver 12. time ved alvorlig sykdom. Etableringen av høydosert erytromycin som standardbehandling ved legionellose kom kort tid etter at bakterien ble oppdaget, og baserte seg på retrospektive undersøkelser av sykdomsforløp, der pasienter behandlet med erytromycin eller tetrasyklin hadde lavest letalitet. Ingen prospektive studier der effekten av ulike antibiotika er sammenliknet, er noen gang blitt utført, og kommer neppe heller til å bli det, da en studie med tilstrekkelig statistisk utsagnskraft vil trenge 300 – 900 pasienter i hver behandlingsgruppe (29). Det finnes ingen gode kliniske data som viser at rifampicin i kombinasjonen med annet virksomt antibiotika mot Legionella er bedre enn monoterapi uten rifampicin. Det finnes anekdotisk informasjon om at kombinasjonsbehandling med rifampicin kan bedre overlevelse i alvorlige tilfeller, særlig hos immun-supprimerte og ved infeksjon med Legionella bozemanii (30). Erytromycin i høye doser gir ofte uttalt gastrointestinalt ubehag samt ototoksisitet, som hos vår første pasient, og det har lenge vært diskutert alternativer. De nyere makrolidene azitromycin og claritromycin har vist seg å være svært effektive både in vitro og i dyremodeller (31). Spesielt azitromycin har vist seg å være betydelig mer potent enn erytromycin i dyreforsøk, og i en marsvinmodell var en dose azitromycin langt mer potent enn flerdose erytromycin (30). Som klasse betraktet er fluorkinolonene de mest aktive substansene mot både intracellulære og ekstr
acellulære legionellabakterier. I motsetning til erytromycin, som ofte bare inhiberer intracellulære bakterier, får man med kinolonene oftest intracellulært bakteriedrap (30). Edelstein, som har arbeidet og skrevet mye om behandling av legionellapneumoni, tar til orde for å behandle pasienter med legionellapneumoni som trenger innleggelse, eller er immunsupprimerte, med intravenøst azitromycin 500 mg en gang daglig i tre dager, eller med et fluorkinolon i 7 – 10 dager (29). Azitromycin til bruk intravenøst er ikke registret i Norge og vil ikke bli det på en stund. Av fluorkinolonene er sparfloksacin og trovafloksacin de mest aktive, men ofloksacin og ciprofloksacin har også høy aktivitet. Tillegg av rifampicin til disse potente medikamentene har sannsynligvis lite for seg, og det finnes ikke overbevisende laboratoriedata som viser økt bakteriedrap av kombinasjonsbehandlingen (29). På Sentralsykehuset i Akershus har vi gått over til å starte behandling av alvorlig syke pasienter med suspekt eller bekreftet legionellapneumoni, med penicillin (til legionelladiagnosen er bekreftet) og intravenøst ciprofloksacin 400 mg to ganger daglig. Ved god terapirespons blir pasienten vanligvis afebril innen tre døgn, hvoretter man kan gå over til peroral terapi, med samlet behandlingslengde 10 – 14 dager. Ved immunsuppresjon og alvorlig sykdom anbefales behandlingslengden utvidet til 21 dager (34, 35). Ved mild og moderat sykdom er sannsynligvis erytromycin peroralt mer enn bra nok, men de nye makrolidene claritromycin og azitromycin tolereres bedre og er enklere å ta.
Smittevernaspekter
De fleste tilfeller av legionellose er sporadisk forekommende uten påvisbar smittekilde, slik at muligheten for forebygging er begrenset. Overvåking er likevel viktig for å fange opp, og kartlegge utbrudd. Legionellasykdom er nominativt meldepliktig til MSIS, Folkehelsa, med kopi til Kommunelegen. Dersom smittestedet er innenlands, kan Kommunelegen undersøke eventuelle mistenkte hoteller eller liknende. Dersom smittested er utenlands vil MSIS, Folkehelsa, melde tilfellet anonymt til EWGLI som vil sammenholde det med andre meldinger og underrette de samarbeidende europeiske instituttene. Dersom mistenkt smittested er f.eks et hotell i Hellas, underrettes helsemyndighetene der for videre undersøkelser. Forebygging av tilfeller fra menneskelagde vannreservoarer er spesielt viktig i helseinstitusjoner og institusjoner for eldre. På slike steder er det samlet personer med økt risiko for sykdom ved smitte, og for alvorlig forløp ved sykdom. I Nederland er det nylig innført lovgivning som utvider plikten til å følge retningslinjer for å hindre legionellasmitte til å omfatte alle bygg for offentligheten, som hoteller, restauranter, sportsanlegg og liknende. Anbefalte retningslinjer inkluderer tiltak for å sikre at kaldt vann holder temperatur under 25 ˚C og varmtvann over 60 ˚C, samt at deler av vannledningsnettet der vann blir stående stille over lange perioder kobles fra. Rutineovervåking for Legionella i sykehus har også vært anbefalt, også i sykehus der det ikke har vært nosokomiale utbrudd (36).
Konklusjon
Legionella kan gi alvorlig pneumoni, som klinisk skiller seg lite fra annen alvorlig bakteriell pneumoni. En god reiseanamnese er viktig, og ved pneumoni som oppstår innen to uker etter hjemkomst fra utenlandsreise, bør man vurdere å legge til et kinolon eller makrolid til standard empirisk pneumonibehandling inntil mikrobiologiske prøvesvar foreligger. Mikrobiologisk diagnostikk er blitt vesentlig enklere etter introduksjon av tester for antigenpåvisning i urin. Ulempen med antigentesten er at de 20 – 30 % av serogruppene som er av annen serogruppe enn 1, ikke påvises, og det kan ta inntil fem døgn før antigentest i urin blir positiv. Det er påfallende forskjell i insidens av legionellasykdom i Norge og Sverige. Bedret kunnskap om og økt testing med henblikk på Legionella vil muligens kunne redusere noe av denne forskjellen, men det kan óg tenkes at det er en genuin forskjell i insidens, og at legionellasykdom i Norge fortsatt vil finnes hovedsakelig som importert sykdom.
Pasient 2 . 69 år gammel kvinne med hypertensjon og hyperkolesterolemi, som de siste to år var blitt behandlet for obstruktiv lungesykdom. To dager etter hjemkomst fra ferie på Kreta fikk hun smerter basalt i brystregionen, sterke takvise smerter i høyre flanke ned mot lysken og temperatur på 39 ˚C. To dager før innleggelse tilkom kvalme og diaré. Hun ble henvist sykehuset etter en ukes sykdom under diagnosen pyelonefritt. Røntgen thorax ved innkomst viste høyresidig pneumonisk infiltrat, det ble også påvist pyuri. Man startet behandling med ampicillin intravenøst. Hun var ved innleggelse i god allmenntilstand, men i løpet av de første tre døgn utviklet hun oksygeneringsproblemer. Nytt røntgen thorax fire dager etter innkomst viste betydelig progrediering av fortetninger, med nye fortetninger også på venstre side. På grunn av mulighet for legionellapneumoni ble antibiotikabehandlingen endret til erytromycin og cefotaksim. Femte døgn etter innkomst fikk hun tiltakende respirasjonssvikt og måtte respiratorbehandles. Hun ble raskt hemodynamisk ustabil med behov for høye doser adrenergika og store mengder væske. Hun fikk anurisk nyresvikt og måtte dialyseres. Fire dager etter oppstart av erytromycinbehandling kom det svar om funn av legionellaantigen i urin. Hun fikk et svært legemiddeleksantem og erytromycin ble erstattet med doksycyklin og rifampicin. Etter to uker i respirator ble tilstanden akutt forverret med uttalt acidose og abdominal distensjon. På vital indikasjon ble det gjort eksplorativ laparotomi, der man fant en dårlig sirkulert og ekstremt dilatert colon. Det ble også påvist dårlig sirkulasjon i øvrige tarmavsnitt, og pasienten døde på operasjonsbordet.