Optikusnevritt er en sjelden lidelse hos barn og skiller seg klinisk og prognostisk fra optikusnevritt hos voksne. Hos barn forekommer den oftest etter en viral infeksjon. Den affiserer begge øynene, fører til papillødem, har rask bedring og god prognose (1 – 4). Optikusnevritt hos barn er tidligere ikke omtalt i Tidsskriftet. Vi gjennomgår de diagnostiske og terapeutiske mulighetene som finnes og presenterer en pasient med akutt synstap.
Pasienten. En tidligere frisk åtte år gammel jente fikk kraftig hoste ca. seks uker før innleggelse i barneavdelingen. Man kunne ikke påvise noe agens. To uker før innleggelsen klaget hun over dårlig syn når hun hadde sett lenge på TV, og den siste uken følte hun seg slapp og hadde også periodevis sterk hodepine. Ved tre anledninger fikk hun smerter rundt øynene og kastet opp på grunn av hodepinen. Hun hadde ingen plager fra mage-tarm-kanalen. Dagen før innleggelse angav hun lysskyhet. Innleggelsesdagen fikk hun tiltakende synsnedsettelse, og på ettermiddagen så hun ingenting på høyre øye. Foreldrene kontaktet legevakten. Der ble det påvist manglende lyssans på høyre øye samt afferent pupilldefekt i samme øye. Hun ble henvist akutt til barneavdelingen i Bodø.
Undersøkelsen ved innkomst viste normal vekt og høyde. Temperaturen var 37,7 ºC, det var normalt blodtrykk og puls. Hun hadde ingen utslett og var ikke nakkestiv. Det var normale funn over hjertet og lunger samt ved orienterende nevrologisk undersøkelse. Pasienten ble undersøkt av vakthavende øyelege, som fant nedsatt visus bilateralt. På høyre øye var det ingen lyssans, og på venstre øye var visus 0,2. Synsfelt og fargesyn var grunnet synsnedsettelsen bare testbart på venstre øye. Man fant der synsfeltsutfall i hele temporale synshalvdel. Fargesynet ble testet med Ishiharas plansjer, og det var affisert. Det var tydelig høyresidig afferent pupilldefekt, der det knapt var pupillreaksjon ved direkte belysning. Ved oftalmoskopisk undersøkelse i mydriasis fant man bilateralt papillødem. For øvrig var det ingen blødninger, eksudater eller infiltrater i fundus, og det var normale maculae. Øvrig øyeundersøkelse med normale funn.
For å utelukke økt intrakranialt trykk eller andre patologiske forhold ble det gjort CT- og MR-undersøkelse av hodet, som ikke viste noe unormalt. EEG var også normalt.
Det var normale hematologiske prøver med lett økt antall nøytrofile granulocytter (8,8 · 10⁹/l). Senkningsreaksjonen (SR) var 6 mm/t og CRP < 8 mg/l. Følgende serumprøver var negative: ANA, herpes simplex, cytomegalovirus, borrelia, enterovirus, influensavirus A og B, Chlamydia pneumoniae, Mycoplasma pneumoniae og Bordetella perstussis. Det ble påvist lav konsentrasjon av antikardiolipinantistoff av typen IgG og lett forhøyet verdi av antitrombin III.
Det var normalt trykk ved spinalpunksjon. Spinalvæskeundersøkelse viste klar væske med normalt glukosenivå (spinalvæske-glukose 3,9 og serum-glukose 5,9 mmol/l), lett pleocytose (27 og 13 celler) og lett forhøyet spinalproteinnivå (totalprotein 0,53), med enkelte oligoklonale bånd som var serumlike. Polymerasekjedereaksjon (PCR)-undersøkelse av spinalvæsken var negativ på herpes simplex, cytomegalovirus, Epstein-Barr-virus, humant herpesvirus 6, varicella zoster, enterovirus, borrelia og Mycoplasma pneumoniae.
Visual evoked potensial (VEP) viste manglende kortikalt svarpotensial ved høyresidig stimulus og forsinket respons ved venstresidig stimulus, passende med affeksjon av begge optikusnerver og forenlig med bilateral optikusnevritt.
Innkomstdagen ble det startet behandling med metylprednisolon intravenøst (Solu-Medrol 15 mg/kg/dag) i fem dager, etterfulgt av prednisolon peroralt (1 mg/kg/dag), som ble trappet ned og seponert over fem uker. Hun fikk også acyklovir (Zovirax 250 mg x 3) intravenøst i en uke til man fikk svar på virusprøvene.
I de påfølgende dagene var det på venstre øye gradvis visusbedring fra dag til dag og normalisering av synsfelt og fargesyn. På høyre øye var det en viss visusbedring til lyssans dagen etter behandlingsstart. Etter hvert kunne hun registrere bevegelse. Man så nærmest normalisering av den høyresidige afferente pupilldefekten. Ved utreise, en uke etter igangsatt behandling, var visus på høyre øye fremdeles bare lyssans med evne til å registrere bevegelse, på venstre øye var visus 1,0. Papillødemet var uendret på høyre øye, men markert redusert på venstre øye. VEP viste normale verdier på begge øyne.
Ved kontroll etter avsluttet behandling (seks uker etter utskrivning) fant man nærmest normalisering av tilstanden også på høyre øye. Visus var nå 0,8+ på høyre og 1,0 på venstre øye, og begge papiller hadde normalt utseende. Det ble gjort en ny MR-undersøkelse av hodet, denne gangen med kontrast, og den viste svak kontrastoppladning i periferien av høyre optikusnerve, som kan tyde på at det fremdeles var lett betennelse i synsnerven (fig 1).
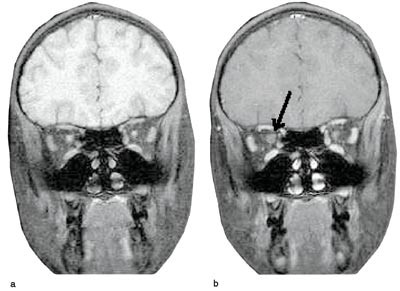
Figur 1 MR av hodet ca. seks uker etter utskrivning viser svak kontrastoppladning i periferien av høyre optikusnerve (pil). Koronal T2 med fettsuppresjon a) før og b) etter injeksjon av gadoliniumkontrast
Diskusjon
Optikusnevritt er en tilstand med inflammasjon av synsnerven. Diagnosen baserer seg på kliniske kriterier, der anamnesen og karakteristiske funn er grunnlaget. Typisk finnes både hos barn og voksne et relativt raskt innsettende synstap assosiert med afferent pupilldefekt og synsfeltsutfall av varierende type. Som regel har pasienten periokulær smerte, typisk forverret av øyebevegelser. Grad av visustap varierer fra minimalt til ingen lyssans overhodet. Oftest finnes nedsatt fargesyn. Tilleggsfunn kan være papillødem. Der papillene er normale, men kliniske funn ellers tilsier optikusnevritt, betegner man det som retrobulbær optikusnevritt. MR kan i tillegg vise forandringer i optikusnerven, men dette varierer og er ikke noe krav til diagnosen.
Hos voksne er den typiske pasient en kvinne i 30 – 40-årene med akutt ensidig synstap. Ifølge Optic Neuritis Treatment Trial (5 – 7) utgjør kvinner 77 % av pasientene med optikusnevritt, og gjennomsnittsalderen er 31,7 år. Tilstanden er unilateral i 75 % av tilfellene, og papillødem finnes hos 35 %. Prognosen er god, 95 % gjenvinner visus >= 0,5. Imidlertid er tilstanden assosiert med senere utvikling av multippel sklerose.
Hos barn, derimot, finnes hyppigere bilateral affeksjon, ofte nylig forutgått av viral sykdom. Relativt hyppigere finnes papillødem. Prognosen er bedre enn hos voksne (1 – 3, 8). Risikoen for å utvikle multippel sklerose i etterkant er signifikant mindre hos barn, det samme gjelder tilbakefall av sykdommen. Hva angår prognosen for barn med unilateral eller bilateral affeksjon er litteraturen sprikende (1, 2, 4).
Selv om optikusnevritt er en sjelden lidelse hos barn, vil vi tro at det har forekommet tilfeller her i landet uten at det er beskrevet. Da vi mottok den aktuelle pasient, søkte vi råd ved universitetssykehusene, men vi fikk ingen klare retningslinjer for behandlingen. Etter søk i internasjonal litteratur besluttet vi å gjennomføre ovenfornevnte behandling.
De fleste publiserte rapporter viser at optikusnevritt hos barn kommer omtrent to uker etter en infeksjonsepisode, særlig etter virale infeksjoner (4). Vaksinering er en annen mulig utløsende årsak (9). Videre kan funksjonell blindhet gi et klinisk bilde som kan være vanskelig å skille fra optikusnevritt hvis man ikke mistenker dette (10).
Differensialdiagnostisk er det viktig å undersøke i forhold til forhøyet intrakranialt trykk, encefalitt/meningoencefalitt og sjeldne tilstander som for eksempel vaskulitt. I den sammenheng kommer CT/MR av hodet, spinalvæskeundersøkelse og blodprøver naturlig inn. Ved optikusnevritt kan MR en sjelden gang påvise bilateral fortykkelse av synsnerven. Dette er et typisk funn ved optikusnevritt (11, 12).
Visual evoked potensial (VEP) kombinert med elektroretinografi (ERG) er en annen undersøkelse som kan støtte diagnosen optikusnevritt (13, 14). Denne undersøkelsen er ikke diagnostisk i den akutte fasen, men er nyttig differensialdiagnostisk og for å følge det kliniske forløpet. Hos pasienten vår viste VEP forlenget kortikalt svarpotensial, forenlig med optikusnevritt. Etter gjennomført behandling var det kortikale svarpotensialet normalisert.
Det er blitt gjort flere kliniske studier for å komme frem til den behandlingen som gir best prognose med hensyn til visus. En metaanalyse viste at behandling med steroider forkorter det akutte forløpet, men ikke endrer langtidsprognosen for synsutfallet og heller ikke beskytter mot utvikling av optikusatrofi (15). Det anbefales å starte behandling hos pasienter som på forhånd har redusert syn på det ikke-affiserte øyet eller pasienter med bilateral affeksjon (16). Behandlingen som er anbefalt for voksne i dag er 1 g metylprednisolon intravenøst i tre dager (16). Hvorvidt dette skal etterfølges av peroral nedtrapping med prednisolon, varierer i praksis og er ikke endelig bestemt. Imidlertid er det i en studie vist økt risiko for tilbakefall av optikusnevritt hvis kun peroral prednisolon brukes istedenfor metylprednisolon intravenøst (17).
Det finnes ingen randomiserte, kontrollerte studier om behandling av optikusnevritt hos barn. I mindre studier gjort hos barn anbefales det metylprednisolon intravenøst (10 – 30 mg/kg/dag) i 3 – 5 dager etterfulgt av peroral nedtrapping med prednisolon (1 mg/kg/dag) over 1 – 2 måneder (2, 4, 16, 18). Det er også rapportert benignt forløp uten noen form for terapi. Man bør derfor være like restriktiv med bruk av høydosesteroider hos barn som man ville vært hos voksne. Videre er det viktig å huske på risikoen for bivirkninger ved bruk av steroider og ta de nødvendige forholdsregler.
Vår pasient hadde typisk sykehistorie og funn for optikusnevritt. Grunnet bilateral uttalt visusnedsettelse valgte vi å behandle med metylprednisolon intravenøst i fem dager og peroral nedtrapping over fem uker. Resultatet var utmerket, med bortimot normalisering av visus på begge øyne. Differensialdiagnostiske undersøkelser var negative, og sammenholdt med anamnesen konkluderte vi med postinfeksiøs optikusnevritt.
Konklusjon
Det finnes ingen konsensus for behandling av denne relativt sjeldne tilstanden hos barn, men ut fra erfaringer gjort i andre land gav vi høydose kortikosteroider og fikk god respons på behandlingen. Foreldrene er forståelig nok svært engstelige når et barn plutselig mister synet. Det er derfor viktig å understreke overfor barn og foreldre at prognosen er god, selv om barnet ikke nødvendigvis får helt normalt syn etterpå. Risikoen for tilbakefall og videre utvikling av degenerativ nevrologisk lidelse er mindre hos barn enn hos voksne.