Det er et misforhold mellom den utstrakte langtidsbruk av benzodiazepiner og den manglende vitenskapelige dokumentasjon av nytten av slik behandling. Mange pasienter startet med slik medisin ved en akutt krise, men har fortsatt også etter at krisen er over. Hos pasienter der det er usikker indikasjon for fortsatt bruk, bør det gjøres et nedtrappingforsøk, idet selve behandlingen hos noen kan opprettholde plager som mistolkes som kronisk angst. En langsom og gradvis nedtrapping har størst sjanse til å lykkes.
Mange leger føler at mange av deres benzodiazepinforskrivninger er problematiske. Noe av årsaken kan være at pasienten over lang tid har krevd en behandling som legen er usikker på nytten av. Samtidig kvier mange leger seg for å drøfte dette skikkelig med pasienten, kanskje fordi de synes de ikke har tid eller kunnskaper nok til å gå inn i en slik diskusjon. Dermed ender mange opp med en slags resignasjonsbehandling: Å godta reseptfornyelser i årevis så lenge dosene ikke økes.
Storparten av benzodiazepindosene går til langtidsbehandling, til tross for at Felleskatalogen og den nyeste litteraturen er samstemte i at hovedindikasjonen for benzodiazepiner er kortvarig behandling av angst, uro, spenning og søvnforstyrrelser (1 – 4).
Langtidsbruk av benzodiazepiner kan være berettiget i noen tilfeller av generalisert angstlidelse der annen behandling (psykoterapi/støtteterapi/kognitiv atferdsterapi, antidepressiver, buspiron) ikke gir god nok symptomlindring (1, 3). Ved andre angstlidelser (inkludert panikklidelse) er langvarig benzodiazepinbruk oftest kontraindisert fordi det svekker effekten av annen og mer effektiv behandling (1). Langvarig bruk av benzodiazepinhypnotika har også mange negative sider (5). Det finnes gode alternativer til behandling av søvnproblemer, også ikke-medikamentelle (6). Det er et misforhold mellom den utstrakte langtidsbruk av benzodiazepiner (både ved angstlidelser og søvnforstyrrelser) og manglende vitenskapelige dokumentasjon på nytten av slik bruk (2).
Hvorfor er det så stor tendens til langvarig behandling?
Den onde sirkel. Svært mange av de situasjonene som fører til forskrivning av benzodiazepiner, er forbigående. ”En gang angst, alltid angst” stemmer heldigvis sjelden. Hos en del pasienter kan det synes som om bruk av benzodiazepiner i konstante doser i mer enn noen få uker kan gi en abstinensliknende reaksjon (muligens pga. toleranseutvikling) som oppleves av pasienten som en vedvarende uro. Denne uro kan feiltolkes både av pasient og lege som ”kronisk angst” og være begrunnelsen for langvarig bruk av benzodiazepiner (fig 1).
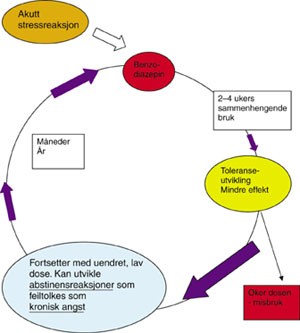
Figur 1 Den onde sirkel som kan oppstå ved langvarig benzodiazepinbruk
Er den opprinnelige diagnosen fortsatt aktuell?
For å starte eller opprettholde en rasjonell behandling kreves det en sykdomsdiagnose. Det kan være oppdragende å gå gjennom sine benzodiazepinforskrivninger (moderne EDB-journaler gjør dette enkelt) og begrunne disse med anerkjente diagnoser. Samtidig kan man notere ned hvor mange år behandlingen har pågått. Heftet fra Statens helsetilsyn om utredning og behandling av angstlidelser fra mai 2000 (1) kan være til stor hjelp. De fleste av oss har nok mange pasienter hvor behandlingsindikasjonen er tynn: Personlig krise ved skilsmisse ti år tidligere, den forrige legen hadde forskrevet benzodiazepiner i mange år, ensomhet, kjedsommelighet o.l.
Informer pasienten om at behandlingen kan ha bivirkninger
Hvis legen ved førstegangsforskrivning presiserer at benzodiazepiner skal brukes maksimalt to–tre uker, vil man unngå langstidsbivirkninger. Overfor dem som har brukt slike medisiner i lang tid, er det viktig å få formidlet at noen kan få bivirkninger som det er vanskelig å skille fra genuin psykisk uro. Således kan mye av den gode effekten som pasienten opplever (og som gjør at vedkommende ikke ønsker å slutte), nettopp være at hver tablett gir en kortvarig lindring av den abstinensliknende uroen. Hvis indikasjonen for fortsatt bruk er usikker eller manglende, er det all grunn til å informere pasienten om denne muligheten. Min erfaring er at pasienter er lydhøre når legen snakker om mulige bivirkninger.
Ikke vær moraliserende
Vi må påta oss ansvaret for vår forskrivning og bruke vår faglige autoritet til å si nei der det ikke er indikasjon for forskrivning. Vi lar oss da ikke presse til å skrive ut tyroksin til en pasient som ikke har hypotyreose?
Pasienter som har utviklet en langvarig medikamentavhengighet uten god behandlingsindikasjon, har egentlig en iatrogen lidelse, siden legen ved sin underskrift har godkjent bruken i mange år. Legen har derfor liten grunn til å være nedlatende eller moraliserende overfor disse pasientene. Når legen endrer forskrivningspraksis, må det begrunnes i ny kunnskap om negative langtidsbivirkninger.
Praktiser langsom og gradvis nedtrapping
Skal man finne ut om en pasient får det bedre uten benzodiazepiner enn med, kan man gjøre et seponerings forsøk etter å ha informert pasienten. Kall det gjerne et eksperiment . Informasjon kan godt formidles innenfor en vanlig konsultasjon, per telefon eller brev og krever ikke spesialkompetanse (7 – 9). Både av farmakologiske og psykologiske grunner er det viktig å bruke lang tid på en slik nedtrapping. Det vil ofte være hensiktsmessig å sette opp en fast medisineringsplan med faste doser til faste tider. Noen ganger er det lurt å bytte til langtidsvirkende benzodiazepiner (diazepam på dagtid og nitrazepam som sovemiddel) før man starter nedtrapping. Unngå i denne fasen å ta noe ”ved behov”. Bruk i starten samme antall doser som før, men reduser mengden per dose med 1 – 2 ukers intervall. Det finnes ingen ”fasit” på hvor mye dosene skal reduseres hver gang, men det kan være lurt å bruke relativt lang tid på sluttfasen. Tid til full seponering må individualiseres ut fra pasientens tilstand og skepsis/utålmodighet. Noen pasienter kan bråseponere uten noe ubehag, mens andre trenger over ett års nedtrappingstid. Som en hovedregel bør nedtrappingstiden være 2 – 6 måneder. Det kan bli aktuelt å forlenge intervallene mellom dosereduksjon, men unngå å øke dosene når de først er redusert. Avtal samtaler med pasienten med noen ukers mellomrom i nedtrappingsperioden (konsultasjon eller telefonkontakt) og gi åpen linje hvis uventede symptomer skulle oppstå. Jeg har aldri opplevd at noe
n har misbrukt et slikt tilbud. Legen bør være lydhør for de mange fysiske og psykiske symptomer en pasient kan få i en nedtrappingsperiode (7), men fasthold at abstinensplager går over.
Er det vanskelig å få pasienter til å seponere?
Hvis man informerer godt og viser at man vil pasientens beste, er det min erfaring at de fleste pasienter er åpne for denne informasjon og er villige til å gjøre et nedtrappingsforsøk. Jeg har lovet mine pasienter fortsatt forskrivning hvis det viser seg at de får det verre etter seponering. Selvfølgelig vil utfallet av en seponeringsaksjon avhenge av tidligere forskrivningspraksis, men andres og egne undersøkelser viser at det i mange praksiser vil være mulig å redusere forskrivningen med over 50 % uten store anstrengelser (9, 10).
Spalten er redigert av Olav Spigset i samarbeid med Avdeling for legemidler ved Regionsykehuset i Trondheim og de øvrige klinisk farmakologiske miljøene i Norge
Se også kunnskapsprøve på www.tidsskriftet.no/quiz