Et forslag om innsatsstyrt finansiering av psykiatrien begrunnes ut fra troen på at dette vil gi flere pasienter raskere tilgang til behandling samt bedre utnyttelse av ressursene. Erfaringer fra USA og Canada tilsier imidlertid at det kan ta lang tid før dette kan innføres i Norge. Vi mener at manglende økonomiske incitamenter til økt behandlingsaktivitet i den nåværende finansieringsordningen samt åpenbar fare for uønskede vridningseffekter når ulike deler av spesialisthelsetjenesten er ulikt finansiert likevel tilsier at innsatsstyrt finansiering av psykiatrien bør innføres på sikt.
Hvorfor ønsker regjering og Storting å utvikle innsatsstyrt finansiering av psykiatriske sengeposter? Hvilke spesielle hensyn og utfordringer står man overfor når dette skal innføres for disse helsetjenestene? Og hva kan vi lære av det som er gjort på området i andre land?
Regjering og Storting ønsker å utvikle en innsatsstyrt finansieringsordning for pasienter som behandles i psykiatriske sengeposter (1 – 3). Finansieringen av innlagte somatiske pasienter ble endret 1.7. 1997 fra et rammefinansieringssystem til et system med aktivitetsbasert finansiering. Det fikk navnet innsatsstyrt finansiering. Målsettingen var primært å gi flere pasienter raskere tilgang til behandling. Etter innføringen har behandlingsaktiviteten økt betraktelig: Fra 1997 til 2001 var den gjennomsnittlige aktivitetsveksten per år på 2,2 %, en økning fra en gjennomsnittlig vekst på 1 % i perioden 1990 – 97. Innføringen av innsatsstyrt finansiering gav også umiddelbart en bedring i ressursutnyttelsen (teknisk effektivitet), men samtidig økte kostnadsnivået. Tolkingen blir dermed at selv om innsatsstyrt finansiering gav større vekst i aktivitet enn ressursinnsatsen tilsa, var denne veksten dyr (3). Det er ikke dokumentert at innsatsstyrt finansiering har hatt vesentlige negative effekter på kvaliteten i sykehusenes pasientbehandling (2).
Hvorfor innsatsstyrt finansiering?
Et finansieringssystem kun basert på rammebevilgninger mangler innebygde økonomiske incitamenter til å få «produsentene» til å behandle mange pasienter og til å bruke ressursene effektivt. I Norge var det særlig på slutten av 1980-årene og i begynnelsen av 1990-årene stor misnøye med de lange ventelistene innen elektiv behandling. I departementets vurdering heter det at rammefinansieringsordningen «…innholder i liten grad elementer som stimulerer til økt behandlingsaktivitet. Tvert om, jo flere pasienter sykehuset behandler, desto dårligere råd får sykehuset» (4). Rammefinansiering gir heller ingen incitamenter til nøyaktig statistikkføring over aktivitetene ved ulike institusjoner. Rammebevilgninger gir imidlertid en enkel kostnadskontroll for betaler, siden utgiftene bestemmes på forhånd.
Innsatsstyrt finansiering er et system hvor tilskuddet per behandlet pasient blir bestemt i forkant av budsjettperioden. I prinsippet blir dette også det endelige tilskuddet, uansett hva regnskapet måtte avdekke i ettertid. Produsentenes egne driftsbeslutninger vil dermed være avgjørende for det økonomiske resultatet. Et slikt finansieringssystem gir sterke incitamenter til kostnadseffektiv drift. Det vil si at man motiveres til å tilpasse bruken av innsatsfaktorer slik at tjenestene blir produsert til lavest mulig kostnad.
Ordningen gir incitamenter til å vri innsats og ressurser mot de aktivitetene som stykkprisfinansieres. På denne måten kan betaler aktivt bruke prismekanismen for å vri ressursene i en bestemt retning. Aktivitetsbaserte finansieringssystemer kan imidlertid også ha uheldige effekter hvis betaleren ikke kan kontrollere om tilbyderen vrir ressurser og innsats vekk fra tjenester som betaleren ønsker, men som ikke direkte stykkprisfinansieres.
I den nevnte stortingsmeldingen (1) gjøres det et poeng av at det i dag eksisterer ulik finansiering for ulike typer spesialisthelsetjenester. Det største skillet går mellom de tjenestene som stykkprisfinansieres gjennom den nye finansieringsordningen og de tjenestene som fortsatt rammefinansieres. De siste årene har det vært en betydelig vekst i somatisk pasientbehandling. Ressursveksten i somatisk sektor har også vært større enn i det psykiske helsevernet de siste årene (fig 1). Regjeringen uttrykker derfor bekymring for at ordningen kan medføre at pasienter med mindre alvorlige lidelser blir behandlet for at stykkprisrefusjon skal utløses. Dette er ressurser som alternativt kunne gjort større nytte dersom de hadde kommet pasientgrupper til del som ikke omfattes av ordningen med innsatsstyrt finansiering. For å sikre at «helseprodusentene» ikke gis økonomiske incitamenter som bryter med sentrale helsepolitiske målsettinger, er det viktig å sørge for at flest mulige av spesialisthelsetjenestens oppgaver gir samme økonomiske uttelling. En utvikling av innsatsstyrte finansieringsordninger for psykiatrien reduserer derfor mulige vridningseffekter mellom somatiske og psykiatriske helsetjenester.
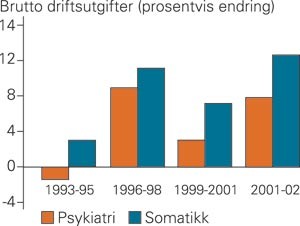
Endring i brutto driftsutgifter i somatisk og psykisk helsevern 1993 – 2002 (2, 6)
Innføring av stykkprisbetaling vil trolig føre til en mer nøyaktig registrering av pasientenes diagnoser og andre forhold som påvirker utbetalingene. Bedring i datakvalitet og registreringsomfang er positivt i den forstand at det blir lettere å sammenlikne aktiviteter i ulike helseorganisasjoner. Stykkprisbetaling kan i tillegg føre til en standardisering av aktivitetene som utløser betaling, fordi betalingen skal stå i samsvar med ressursene som trengs for å frembringe de ulike tjenestene. Mer standardisert registrering kan imidlertid også være negativt hvis helseorganisasjonene endrer kodingen for å utløse ekstra betaling mens behandlingsforløpet forblir det samme.
Amerikansk forskning antyder at «helseprodusenter» innen psykiatri responderer mer på finansielle incentiver enn «helseprodusenter» innen somatikk (5). Man vet ikke om dette vil gjelde i Norge, men behandlingsforløp i psykiatrien varierer mye i innhold og kvalitet. Økonomiske incentiver kan påvirke behandlingsvalget. Dette kan bety at gevinstene ved innføring av innsatsstyrt finansiering kan være betydelige.
Innsatsstyrt finansiering også for psykiatri?
Innsatsstyrt finansiering møter spesielle utfordringer i psykiatrien. Psykiatriske diagnoser er komplekse, og diagnose og behandling følger ikke hverandre entydig. Psykiatriske pasienter har ulike kliniske, sosiale og rettslige behov. Klassifisering kun ut fra diagnose, etter mal fra somatikken, vil ikke fange opp pasientenes samlede behandlingsbehov. Behandlingsbehovet henger igjen tett sammen med kostnader. Registrerte diagnoser vil derfor i liten grad fange opp kostnadsvariasjoner pasientene imellom og mellom psykiatriske institusjoner. Dette poenget er illustrert flere steder, bl.a. viser studier fra USA og Canada at diagnosen alene fanger opp mindre enn 2,5 % av kostnadsvariasjonen mellom psykiatriske pasienter (6, 7). En forutsetning for et godt pasientklassifiseringssystem i psykiatrien vil være mer informasjon om pasientene og forholdene rundt den enkelte innleggelse. Slik informasjon har til nå gjerne forblitt i journalene og har ikke vært tilgjengelig for analyseformål.
En ytterligere kompliserende faktor er at liggetiden i psykiatriske institusjoner ikke sentrerer seg rundt et gjennomsnitt, fordelingen er preget av at det finnes svingdørspasienter og langtidspasienter. Mange lidelser er dessuten livslange, og pasienter vil kunne ha langvarige forhold til institusjonen, med svært ulikt behov for hjelp i ulike faser. En innsatsstyrt finansieringsordning for psykiatrien må i tillegg ta hensyn til at det for psykiatriske pasienter ofte kan ta lang tid å fastsette diagnose og behandlingsopplegg.
Psykiatriske lidelser er utfordrende også i forhold til resultatmål – det er ikke alltid enkelt å fastsette når en person er ferdig behandlet. Psykiatriske pasienter kan lettere enn somatiske pasienter underbehandles, fordi kvaliteten på behandlingen er vanskeligere å måle. Det ligger store utfordringer i å måle og registrere helseforbedringer, eksempelvis i form av økt sosial funksjonsevne, økning i antall dager uten angstanfall osv., og å kvalitetssikre den behandling som gis. Det må settes inn tiltak slik at man ikke prioriterer de lidelsene som er lette å telle, dvs. enklere å finne resultatmål for, fremfor de mer sammensatte lidelsene. Og man må ta hensyn til pasienter med kroniske sykdommer. En ytterligere faktor som gjør fastsetting og standardisering av stykkprisbetaling komplisert for psykiatriske lidelser, er at behandling ofte krever samarbeid mellom ulike instanser. Hvordan den prospektive betalingen da skal fordeles mellom ulike deler av tiltaksapparatet, vil måtte utredes for seg.
Utenlandske erfaringer
I 1983 tok Medicare i bruk innsatsstyrt finansiering for sykehusopphold i USA. Oppholdene ble klassifisert i 486 DRG-grupper, hvorav 15 var knyttet til rusmiddelmisbruk (seks grupper) og psykiatriske lidelser (ni grupper). I tråd med de spesielle hensynene som er nevnt over, argumenterte mange aktører i det psykiatriske miljøet for at institusjoner som behandlet rusmiddelmisbrukere og psykiatriske pasienter, skulle unntas. Argumentene vant gehør, og de fleste institusjonene innen rusbehandling og psykiatri ble definert ut av det nye finansieringssystemet. Ønsket om å innføre et innsatsstyrt finansieringssystem også innen psykiatrien var imidlertid fremdeles til stede, og i 1999 ble det lovfestet at det skulle utvikles et slikt system med målsetting om implementering fra 1.10. 2002 (8). Situasjonen per i dag er at dette finansieringssystemet ikke er ferdig utviklet og dermed heller ikke innført.
I den kanadiske provinsen Ontario har en forskergruppe ledet av John Hirdes utviklet et pasientklassifiseringssystem for psykiatriske døgnpasienter (9). Man har lagt ned store ressurser i prosjektet for å utvikle instrumenter til klassifisering av behandlingsbehovet, og har med andre ord gått bort fra å kategorisere på grunnlag av kun diagnoser til å basere kategoriinndelingen på individuelle hjelpebehov. 34 psykiatriske institusjoner i Canada har i tillegg deltatt i en tidsstudie slik at kostnadene ved de ulike behandlingsbehovene kunne estimeres. Det forventes at det nye systemet for innlagte psykiatriske pasienter vil være ferdig implementert i 2006 eller 2007, mer enn ti år etter at prosjektet startet.
I Australia og Sverige er det også satset på å utvikle nye systemer for pasientklassifisering i psykiatrien. Allerede i 1995 startet man i Australia en studie blant psykiatriske sykehus for å se i hvilken grad variasjoner i ressursbruk per pasient kunne forklares når man for den enkelte inkluderte ulike kjennetegn relatert til diagnose, funksjonsnivå, sosial støtte, sosiodemografiske kjennetegn (alder, sivilstatus og liknende) samt tilleggssykdommer (10). Et noe tilsvarende prosjekt har pågått i Sverige (11, 12). Begrunnelsen for å forbedre kategoriseringen og registreringen av resultater var imidlertid kostnadseffektivitet og pasientoppfølging, ikke primært innføring av nye finansieringsordninger. Men erfaringene med en mer omfattende pasientklassifisering i disse landene kan også brukes når formålet er fastsetting av stykkpris for de samme pasientgruppene.
Avslutning
Et uttalt ønske om å gi flere pasienter raskere tilgang til behandling er den viktigste begrunnelsen for at myndighetene ønsker å utvide stykkprisfinansieringen til også å gjelde psykiatriske pasienter. Vi har argumentert for at det er spesielle utfordringer og vansker med å innføre innsatsstyrt finansiering for psykiatri. En slik innføring vil blant annet kreve økt og forbedret registrering av pasientinformasjon, da opplysninger utover selve diagnose vil være nødvendig for å fastsette en stykkpris som står i forhold til reelt behandlingsbehov. Vi har pekt på at andre land allerede har lagt ned mye ressurser på å utvikle slike systemer, men at man verken i Canada eller i USA har tatt disse i bruk ennå. Selv om vi i Norge etter hvert kan bygge på erfaring fra disse landene, tror vi likevel det vil gå lang tid før innsatsstyrt finansiering kan implementeres i psykiatrien her til lands. For å nå de helsepolitiske målsettingene bør det imidlertid satses ytterligere på å utvikle slike pasientklassifiseringssystemer. De manglende økonomiske incitamentene til økt behandlingsaktivitet i rammefinansieringsordningen og den åpenbare faren for uønskede vridningseffekter i en situasjon der ulike deler av spesialisthelsetjenesten er ulikt finansiert, mener vi tilsier dette.