Insulinbehandling ved type 1- og type 2-diabetes er nylig omtalt i to artikler i Tidsskriftet (1, 2). Ved insulinbehandling av diabetes må man ta hensyn til reduksjonen av den normale basale insulinproduksjonen gjennom døgnet og bortfall av insulintoppene ved måltidene. I Norge brukes stort sett middels langtidsvirkende insulin (NPH-insulin) en eller to ganger daglig som basalinsulin. NPH-insulin har maksimal effekt 3 – 5 timer etter injeksjon, og virkningsvarigheten er 14 ± 3 timer. NPH-insulin har en uttalt klokkeformet virkningskurve, som særlig er et problem ved injeksjon til natten. Pasientene får da maksimal insulinvirkning midt på natten. Det kan gi nattlige følinger eller det kan hindre bruk av tilstrekkelig høye insulindoser til å kontrollere blodsukkeret på etternatten.
Den største ulempen ved bruk av NPH-insulin er imidlertid at det er betydelig dag-til-dag-variasjon i virkningen, blant annet fordi preparatene foreligger som suspensjon som må blandes godt før injeksjon. Disse faktorene har vært medvirkende til at flere farmasøytiske firmaer i mange år har arbeidet med å utvikle bedre basalinsuliner. To preparater som begge er genmodifiserte humane insulinanaloger, er nylig blitt tilgjengelige for substitusjon av basalinsulin ved behandling av diabetes (3).
Preparater
I glargininsulin (Lantus) er det gjort to endringer i den molekylære strukturen, noe som har resultert i langsom absorpsjon og lang virketid (fig 1) (4). To argininmolekyler er lagt til i den C-terminale enden av betakjeden, hvilket endrer det isoelektriske punkt fra pH 5,4 til pH 6,7, og asparagin i posisjon A21 er byttet ut med glysin for å stabilisere molekylet i løsning. Når løsningen med glargininsulin (pH 4) injiseres subkutant (pH 7,4), presipiterer insulinet og absorberes langsomt. Det er vanskelig å angi eksakt virketid for glargininsulin, men i en studie hos friske fant man at virkningen på blodsukkernivået etter en injeksjon av 0,4 enheter/kg økte de første fire timene, for deretter å holde seg konstant i 30 timer (5).
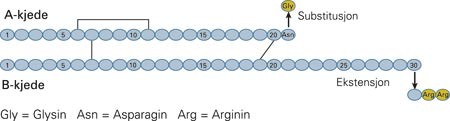
Molekylær struktur av glargininsulin (Lantus)
I detemirinsulin (Levemir) er den terminale treonin i betakjeden erstattet med en langkjedet fettsyre (myristinsyre) (fig 2) (6). Dette innebærer at molekylet bindes til albumin, og at preparatet får en langsommere og mindre variabel absorpsjon fra underhuden. I tillegg dannes det et sirkulerende depot av albuminbundet insulinanalog som ytterligere forlenger virketiden. Produsenten oppgir virketiden til å være 18 – 20 timer. I en sammenliknende studie mellom NPH-insulin, detemir og glargin fant man fortsatt insulinaktivitet 24 timer etter injeksjon i 14 % av tilfellene med NPH-insulin, 24 % av tilfellene med detemir og 39 % av tilfellene med glargin (7). I den samme studien fant man lavest variasjonskoeffisient for insulinvirkningen ved repeterte injeksjoner hos enkeltpasienter ved bruk av detemir, deretter fulgte glargin og høyest var variasjonen ved NPH-insulin.
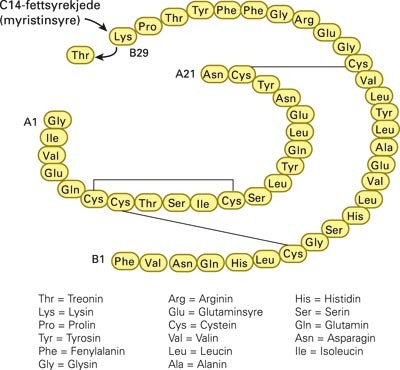
Molekylær struktur av detemirinsulin (Levemir)
Kliniske effekter på blodsukker og HbA1c
I fire av ti studier der effekten av glargininsulin er sammenliknet med NPH-insulin ved type 1-diabetes, ble HbA1c-verdien redusert signifikant mer med glargininsulin (fra 0,2 til 0,6 prosentpoengs forskjell i HbA1c), mens effekten var lik i seks studier (8). Tilsvarende ble det for detemirinsulin funnet signifikant bedre blodsukkerkontroll sammenliknet med NPH-insulin i to av sju studier (fra 0,18 til 0,22 prosentpoengs forskjell i HbA1c), mens effekten var lik i fem studier. Ved type 2-diabetes gav bruk av glargininsulin signifikant større reduksjon i HbA1c enn NPH-insulin i en av fem studier (0,4 prosentpoengs forskjell i HbA1c), mens effekten var lik i fire av studiene.
I de to publiserte studiene med detemirinsulin til pasienter med type 2- diabetes var det i den ene studien en tendens til større reduksjon i HbA1c ved bruk av NPH-insulin (0,16 prosentpoengs forskjell i HbA1c). I den andre studien var effekten lik i de to gruppene.
Bivirkninger
Den viktigste bivirkning ved insulinbehandling er hypoglykemi. I de fleste sammenliknende studiene mellom NPH-insulin og langtidsvirkende insulinanalog var det totale antallet av hypoglykemiepisoder likt i de to gruppene. I noen av studiene var det en tendens til færre hypoglykemiske episoder, særlig om natten, ved bruk av insulinanalog sammenliknet med NPH-insulin (8). Hyppigheten av angitte hypoglykemier varierer imidlertid svært (fra 6 % til 100 % av deltakerne), mest fordi definisjonen av hypoglykemi varierer betydelig.
Vektøkning er vanlig når insulinbehandling startes eller intensiveres. For glargininsulin ved type 1-diabetes er vektendringer ikke rapportert i fire av studiene. I fire av studiene ble det rapportert ingen forskjell mellom gruppene som behandles med glargin- og NPH-insulin, og i én studie fant man mindre vektøkning ved glargin (0,4 kg forskjell). Ved type 2-diabetes er det ikke rapportert vektendringer i fire studier, mens man fant en forskjell i vekt på 1,0 kg i favør av glargingruppen i den femte studien. I fire av fem studier med detemirinsulin ved type 1-diabetes er det rapportert mindre vektøkning ved detemir enn ved NPH-insulin (fra 0,54 til 1,01 kg forskjell), og i begge studiene ved type 2-diabetes var det mindre vektøkning i detemirgruppen enn i NPH-gruppen (henholdsvis 0,6 kg og 0,8 kg forskjell).
Humant insulin har en svak mitogen effekt i tillegg til de metabolske effektene, og det er særlig viktig å undersøke det mitogene og det karsinogene potensialet til medikamenter som skal brukes av store pasientgrupper over lang tid. Det er derfor foretatt grundige slike undersøkelser av glargininsulin og detemirinsulin, og preparatene er vurdert til ikke å representere høyere risiko enn andre insulinpreparater på markedet (9).
Avsluttende kommentarer
Glargininsulin og detemirinsulin brukt som basalinsulin i behandlingen av diabetes gir stort sett den samme effekten på HbA1c og det samme totale antall hypoglykemiske episoder som bruk av NPH-insulin. De langtidsvirkende insulinanalogene gir sannsynligvis noe færre episoder med hypoglykemi om natten enn ved bruk av NPH-insulin.
Disse vurderingene er stort sett sammenfallende med konklusjonene som fremkommer om bruken av glargininsulin i en rapport fra Storbritannia (10) og i en oversiktsartikkel i Läkartidningen (11). De er også sammenfallende med konklusjonene som fremkom etter en diskusjon blant norske og svenske eksperter i regi av Statens legemiddelverk, som nylig har publisert terapianbefalinger for langtidsvirkende insulinanaloger (12). Beskjedne forskjeller i klinisk effekt og en pris som ligger ca. 80 % høyere enn NPH-insulin, er bakgrunnen for at Rikstrygdeverket har avslått søknad for begge preparatene om opptak i blåreseptforskriften § 9, men spesialist i indremedisin kan søke om refusjon etter forskriftens § 10a til enkeltpasienter.
Glargininsulin og detemirinsulin har en plass i behandlingen av diabetes først og fremst som alternativer når man ikke kommer til målet med bruk av NPH-insulin. Det anbefales at man kan forsøke langtidsvirkende insulinanaloger hos pasienter der bruk av NPH-insulin gir store problemer med (særlig nattlige) hypoglykemier og svingninger i blodsukkernivået.