For vel 25 år siden startet arbeidet med å få stoppet lapisdrypping av nyfødtes øyne i Norge. Prosedyren hadde da vært i bruk i mange tiår for å forebygge gonoreisk øyeinfeksjon hos nyfødte (ramme 1). Unge medisinere og jordmødre i dag vet knapt hva det dreide seg om. I tillegg til en viss historisk interesse er det også en del detaljer fra selve endringsprosessen som man bør kunne ta lærdom av.
Ramme 1
Kort historikk
Gonorrhea ophthalmica var hyppigste årsak til blindhet hos barn inntil Credé (Leipzig, 1884) innførte drypping med lapis (2 %, senere 1 % sølvnitrat) i barnets øyne umiddelbart etter fødselen. Dette reduserte smitterisikoen dramatisk, og ble innført i Norge i 1880-årene. Prosedyren er smertefull og gir en kjemisk konjunktivitt.
Frem til 1970-årene hadde skolemedisinen knapt noen innsikt i det viktige samspillet som foregår mellom mor og barn rett etter fødselen og som kan ha varig effekt for begge. I 1970-årene ble vi mer oppmerksomme på de «myke verdier». Man forstod at også pasientens familie var viktig. Et viktig steg tross mye motstand, var at fedre fikk være med ved fødselen.
Nesten alle som ble dryppet fikk en smertefull, kjemisk konjunktivitt, og over en tredel hadde mye eller svært mye puss fra øynene i 2 – 3 dager etterpå (fig 1). Slik hadde det vært i 100 år, og ingen «så» det eller reagerte på det. Dryppingen var smertefull, men skrik var «godt for lungene». Noen jordmødre mente det ikke medførte smerter om de dryppet forsiktig, men igjen er det et spørsmål om «å se». En i prinsippet etsende væske kan neppe gis smertefritt.
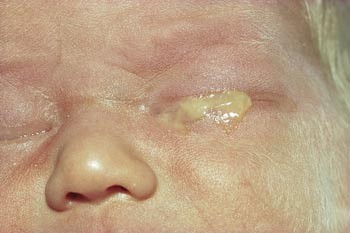
Figur 1 Øye med puss fem timer etter lapisering. Foto Helene Pande
Uriktige overleveringer kan bli sanne når de gjentas og gjentas. Ofte vet ingen hvor de opprinnelig kom fra. I den mest leste lærebok, Propedeutisk pediatri, stod det i 5. utgave fra 1971 (1) at først «4 uker gammelt følger barnet med øynene» og «det første smil ses en gang mellom 3. og 6. uke». Og om en og annen mor protesterte og fortalte at barnet hadde sett på henne og vist smil lenge før disse grensene, så ble det godmodig kommentert at trekninger rundt munnen «er nok bare kolikk». Et annet dramatisk og gjentatt, men ikke dokumentert, utsagn kom fra landets fremste øyeavdeling: «Ved gonoreisk øyeinfeksjon smelter cornea bort på timer».
Viktig å se andre forhold
Medisinen er internasjonal og vi leser hverandres tidsskrifter. Allikevel kan det være betydelige forskjeller i undersøkelsesopplegg og behandlinger som helt unnslipper vår oppmerksomhet. I Storbritannia hadde de sluttet med lapisdrypping i 1950 – 60-årene. Dette var ukjent for de fleste i Norge i 1970-årene. Britenes vesentligste begrunnelse var motstand mot profylaktiske regimer og at penicillin kurerte gonoré raskt og effektivt.
I Norge var noen våkne, men for tidlig ute. Barnelege Arne Njå var tilsynslege ved en fødeavdeling i Oslo. I årene 1957 – 58 stanset han lapiseringen i en forsøksperiode. «Mykere verdier» synes ikke å ha vært med i motiveringen. I løpet av 1 500 fødsler ble to, muligens tre, tilfeller av gonoreisk øyeinfeksjon påvist og dryppingen ble gjenopptatt. Så vidt vites hadde disse tilfellene ingen konsekvenser for barna. Det ble ikke meldt om noen skade til Blinderegisteret.
Under et opphold ved nyfødtavdelingen ved Queen Charlotte’s Hospital i London våren 1978, fikk jeg se disse klare, «granskende» blikkene fra udryppede nyfødte. Deres mimikk og respons på stimuli var også frapperende. Det ble en emosjonell opplevelse som raskt tok livet av innlærte vrangforestillinger om når nyfødte fester blikket, når de kan følge med øynene og når de smiler. Når dette blikket virket slik på meg som utenforstående, var det lett å forstå at det også måtte ha stor betydning for nybakte foreldre.
På Queen Charlotte’s Hospital traff jeg barnepsykiateren W. Ernest Freud (nevø av Sigmund Freud). Han introduserte meg for viktige detaljer i samspillet mellom foreldre og den nyfødte. På dette området var Klaus & Kennels’ bok Maternal-infant bonding fra 1976 (2) skjellsettende. Der ble det påvist hvordan de første timer og dager kan bety mye for videre atferd og utvikling. Vi kunne ikke lenger se på lapisdryppingen som noe helt bagatellmessig. Freud moret seg over min reaksjon på de klare blikkene og fulgte senere med i arbeidet for å stoppe prosedyren i Norge. Hans interesse og oppmuntring betydde meget.
Vårt naboland var foran oss i den rivende utvikling innen kunnskap om de første timer og dagers viktighet. I 1976 kom de Chateaus avhandling (3). Han viste gunstig langtidseffekt på mor-barn-forhold og brysternæringen om dryppingen ble utsatt to timer, og mor og barn fikk være nær og studere hverandre i ro i denne tiden. Dette førte til at drypping ble utsatt to timer ved mange sykehus, også i Norge.
Läkartidningen hadde i 1978 en rekke artikler om Credés prosedyre. Hvor smertefullt det var, ble vist ved nærbilder av nyfødte som ble fotografert hvert halve minutt i 15 minutter før og 15 minutter etter drypping. Rolige ansikt med til dels åpne, søkende øyne skiftet til skrik, sammenknepne øyne og nedsatt mimikk (4). Professorene Winberg og Zetterström bad om at Credés profylakse måtte diskuteres på nytt (5), men det kom motinnlegg fra øyeleger, og Socialstyrelsen lot seg ikke påvirke. Allmennheten begynte å få tak i at lapis var smertefullt, og to svenske mødre klaget i 1978 til Socialstyrelsen over «barnmisshandel», men de ble avvist.
Man må bygge allianser
Lærdommen fra Queen Charlotte’s Hospital ble fremført på barnelegenes vårmøte i Tønsberg 7. juni 1979. En lysbildeserie viste hvordan nyfødte imiterte ansikter (mimicry). Denne serien og flere bilder som viste nyfødtes respons på sansestimuli, gjorde stort inntrykk på møtedeltakerne og induserte til en viss grad den emosjonelle opplevelsen jeg selv hadde hatt på Queen Charlotte’s Hospital. Som konsekvens av dette kom det støtte fra de fleste barneleger til å slutte med lapisdrypping. Men vi innså at det nytter lite å løpe til myndighetene og bare si at dette må vi forandre på. Det kreves «prosjekt» og anbefalinger.
I Bodø ble det lagt opp til en randomisert, enkeltblind undersøkelse, der 1/3 skulle dryppes med 1 % lapis, 1/3 med 0,5 % kloramfenikoldråper og 1/3 med ingenting. Øyestatus skulle noteres daglig i minst fem dager. Videre data skulle baseres på at mødre og helsesøstre noterte alle eventuelle øyeproblemer og også hvor lenge barnet ble ammet på et medsendt skjema. Skjemaet ble returnert da barnet var rundt seks måneder gammel. Professorene Martin Seip (Rikshospitalet) og Sverre Halvorsen (Ullevål sykehus) anbefalte en slik undersøkelse, og søknad ble sendt til helsedirektoratet.
Men byråkratiet arbeider langsomt. Det ble lang venting på helsedirektoratet og vanskelig å finne hvem som var saksbehandler. Men så viste det seg at jeg hadde gått i samme artiumsklasse som en overlege der, og byråkratiet fikk et ansikt. Jeg er overbevist om at dette var vesentlig for at vi fikk lov til å starte prosjektet i februar 1980 ved fødeavdelingen ved Nordland sentralsykehus i Bodø.
Fra februar 1980 til mars 1981 ble det født 1 195 barn ved sykehuset. Prosjektet fikk positiv omtale i de lokale avisene. Med god hjelp fra personalet på fødeavdelingen, helsesøstre og folkeregisteret ble alle ønskede data for 1 192 barn registrert (6). Over 30 % av de lapisdryppede hadde mye eller svært mye puss i øynene i 2 – 3 dager (fig 1). De to gruppene uten lapis var så like på alle måter at de kunne slås sammen, med henholdsvis 3,2 % og 3,5 % de første dager. Barn med åpne, klare øyne (fig 2) fikk morsmelk lenger enn de med lukkede, eventuelt pussfylte øyne (p < 0,01). Vi tolket dette som bekreftelse på lapiseringens negative effekt. Det ble ikke påvist gonoreisk infeksjon (ramme 2), men ett tilfelle med chlamydiakonjunktivitt. Ganske snart ble mødre, fedre og alt personale så fascinert av de åpne, klare øynene, av barnas mimikk og respons, at vi søkte om fortsatt dispensasjon og fikk dette fra 9. mars 1981 og senere hvert halvår. Slik ble sykehuset i Bodø det første i Skandinavia som sluttet helt med Credés lapisdrypping.
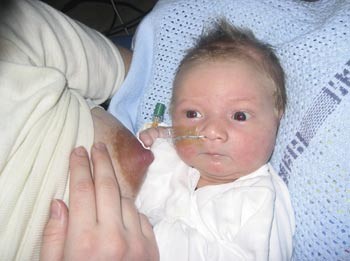
Figur 2 Nyfødte med åpne, klare øyne ble ammet lenger enn dem med pussfylte øyne. Foto privat, gjengitt med tillatelse fra barnets foreldre
Ramme 2
Gonoreisk øyeinfeksjon hos nyfødte
Dersom mor har gonoré ved fødselen, er det 20 – 30 % risiko for at barnet skal smittes og få gonoreisk øyeinfeksjon. Gonoré er nå en sjelden sykdom i Norge. I 2004 ble det til MSIS meldt bare 37 tilfeller hos kvinner. Risikoen for gonoreisk øyeinfeksjon er derfor liten, men det betyr også at det er desto større fare for at man glemmer denne sykdommen, som kan være meget alvorlig for synet om den ikke oppdages tidlig og behandles adekvat.
Symptomene er purulent sekret fra øynene, som oftest bilateralt og med betydelig øyelokksødem. Pusset kan være ganske diskré til å begynne med. Symptomer er sett allerede fra første levedøgn, særlig ved tidlig vannavgang med gonokokkinfeksjon som mulig årsak til hinnebristen. Det vanligste er symptomstart i første leveuke, men det er også sett start i andre leveuke, og da er diagnosen fastlegens og helsesøsters utfordring. Husk å spørre mor om utflod!
Ubehandlet kan pusset øke, slik at det oppstår trykk og puss tyter frem om man drar øyelokkene fra hverandre. I sykdommens andre uke kan hornhinnen angripes. Ulcerasjoner kan komme fra slutten av andre uke.
Vanligvis doseres kloramfenikol øyedråper ved øyepuss etter fødselen, men dette kan bare dempe utviklingen av den gonoreiske infeksjonen, og forsinker dermed diagnosen. Ved mistanke om gonokokkinfeksjon må det tas dyrkingsprøve med vattpensel (uten kull!) samt direkte utstryk for å påvise gramnegative intracellulære diplokokker.
Behandling bør skje raskt. Ettersom en stor andel gonokokker funnet i Norge nå er betalaktamaseproduserende, bør empirisk behandling være ceftriaxon (Rocephalin) 50 mg/kg intravenøst (maks 125 mg) som engengsdose. Øynene skylles hyppig med fysiologisk saltvann.
Prognosen er god med behandling, også før antibiotika ble introdusert. Etter 1907 er det ikke i Blinderegisteret registrert blindhet på grunn av gonoreisk oftalmi, bortsett fra ett tilfelle i 1942 og muligens ett i 1928.
Revurdering av prosedyrer
Da koden ble brutt etter undersøkelsesperioden, viste det seg at vel 10 % av dem uten lapis hadde hatt så meget øyepuss at det var tatt bakteriologisk prøve, ikke de første dager, men fra 5. dag. Hos 5,2 % var det påvist gule stafylokokker. Etter prosjektets slutt ble øyestatus fortsatt notert daglig og antallet barn med puss og behov for prøver steg til 17,8 %, og det var fortsatt gule stafylokokker hos 5,2 %. Dette var en betydelig belastning på våre mikrobiologer og totalt uakseptabelt.
Det ble nødvendig å gå inn på pleiernes områder for å se med nye øyne på hva som foregår med en nyfødt. Det viste seg at alle ganske så snart ble badet og med hårvask som gav rikelig såpevann rennende ned i øynene (nyfødte åpner reflektorisk øynene når de raskt blir snudd). Dette foregikk under gråt og var tydelig ubehagelig (fig 3). Prosedyren ble oftest gjentatt daglig. Instruks om å innskrenke hårvasken og i hvert fall ikke få såpevann eller vann i øynene på barna, var med til at antall pussprøver sank til 5 % og ingen av de siste 100 observerte hadde gule stafylokokker. I ettertid vil jeg tro at det høye antallet bakteriologiske prøver både under forsøket og den første tiden etterpå i stor grad skyldtes vår usikkerhet og manglende erfaring. De lapisdryppede kom bedre ut det 5. og 6. døgn, og dette kan skyldes at de holdt øynene lenger fast lukket under vaskeprosedyrene.
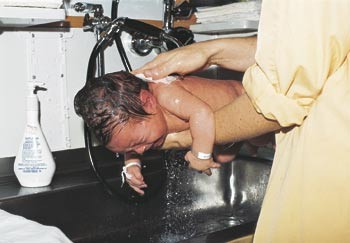
Figur 3 Øyepuss kunne skyldes at barn ble dusjet og fikk såpevann i øynene. Foto Helene Pande
Rapporten om undersøkelsen og de uheldige vaskeprosedyrer var ferdig 3. desember 1981, og ble sendt til helsedirektoratet med kopi til overlege Arve Lystad ved Statens institutt for folkehelse. Den ble samtidig omarbeidet til to artikler i Tidsskriftet (6, 7). Disse munnet ut i en sterk oppfordring om å slutte med Credés lapisering. Forslag til retningslinjer for overvåking, prøvetaking og eventuell behandling av øyepuss var vedlagt rapporten.
Tungt byråkrati
Etter et halvt år kom et brev fra helsedirektoratet til Statens institutt for folkehelse med forslag om «å gi den enkelte overlege myndighet til å dispensere fra påbudet om lapisdryppingen for enkelte pasienter». Dette var et eksempel på hvor langt bestemmende myndigheter kan være fra den kliniske hverdag. Forslaget forskrekket både infeksjonsepidemiolog og meg. Med «blandede» avdelinger, det vil si noen som ble dryppet og andre ikke, ville man ikke kunne vite om puss var infeksjon som krevde rask handling eller lapisreaksjon.
Overlege Arve Lystad hadde vært på møte i Verdens helseorganisasjon i april 1982, der flere bad om at Credés profylakse måtte revurderes. Han sendte 30. juni 1982 et brev til helsedirektoratet der han sterkt advarte mot forslaget om «blandede avdelinger». Han anbefalte at profylaksen skulle opphøre og at retningslinjene fra Bodø skulle innføres. Det synkende antallet med gonoré i Norge på det tidspunkt var kanskje det viktigste argumentet.
Nå fulgte to års taushet fra helsedirektoratet. I Bodø var mødre og personalet så fornøyd med den nye ordningen at vi snart glemte vår initiale engstelse. Da jeg i november 1982 flyttet til et sykehus sørpå, ble det et nytt møte med den sterke motstanden mot forandringer. Dryppingen ble utført av jordmødre som kanskje i større grad enn andre er samvittighetsfulle og drillet i sine prosedyrer. Slik motstand mot å forandre sannhetserklærte prosedyrer kan være nær knyttet til en viss angst og fort føre til sinne. En jordmor viste dette på et møte om saken: «Vil du ha blinde barn, du da!» Legene valgte å trekke seg unna, og noen dro i tvil om det virkelig var slik at profylaksen var stoppet i Storbritannia. En kommentar var tidstypisk og lød «vi får vente og se hva svenskene gjør».
I Sverige var det en kanadiskfødt jordmor, Vivian Wahlberg, som også hadde startet undersøkelser omkring lapiseringen. Etter hvert ble hennes arbeid kjent i jordmorkretser (8), og stemningen begynte å snu seg både i Sverige og Norge. Ikke minst også fordi folk flest begynte å se at dette var smertefullt, og at det var mot gonoré som de mente seg fri for. Det var tydelig at forandringer i en yrkesgruppe skjer lettest når initiativet kommer fra egne rekker.
Ventingen på reaksjon fra helsedirektoratet skulle vare vel to år. Det var i denne tiden en meget sterk motstand fra øyelegene. Det var vel ikke så mange av dem som noen gang hadde sett en gonoreisk oftalmi. Ved et møte i Norsk Oftalmologisk Forening i 1981 – 82 ble materialet fra Bodø lagt frem. Det ble avsatt dobbel tid til kommentarer, og de mange innleggene som kom, var alle mot å forandre praksis. Lyset var slukket og neste program startet da jeg famlet meg mot utgangen bak. En hånd grep min i mørket og en kvinnestemme hvisket: «Ikke gi deg, ikke gi deg!» Hvem var denne dissident?
I mål etter fem år
14. august 1984 kom Helsedirektoratets skriv IK-2006. Det gav tillatelse til ikke å dryppe fra 1. oktober 1984 dersom en lege kunne ta ansvar for kompetent overvåking og eventuell behandling. En opptelling året etter viste at det overveiende flertall av nyfødte i Norge ikke lenger ble lapisdryppet. Vi fikk mange hyggelige kommentarer fra foreldre og kolleger.
Etter dryppeslutt er det meldt 12 tilfeller av gonoreisk konjunktivitt til Meldingssystem for smittsomme sykdommer (MSIS), det siste i 1999. Tilstanden er meldepliktig. Ingen av tilfellene har hatt negative konsekvenser, til tross for at noen først fikk adekvat behandling (ramme 2) flere dager etter symptomstart.
Sundhedsstyrelsen i Danmark gav anledning til å slutte med lapisprofylaksen i mars 1985, og Sveriges Socialstyrelsen fulgte etter i 1986.