En ung kvinne tok kontakt med fastlegen på grunn av en kul i venstre lyske, hjertebank og økende pustevansker. Under utredning for mulig revmatisk systemsykdom ble konklusjonen at det forelå en uvanlig årsak til symptomene.
En tidligere frisk kvinne i slutten av 20-årene oppsøkte fastlege på grunn av hjertebank. Hun hadde også merket en kul i venstre lyske. Hun ble henvist til kardiolog, og det ble gjort ekkokardiografi, arbeids-EKG, langtids-EKG og ultralydundersøkelse av halskar. Funnene var normale. I løpet av de påfølgende månedene ble hun kortpustet og klarte ikke å holde følge med jevnaldrende ved gange i motbakker. Hun tok derfor ny kontakt med fastlege ett år etter første konsultasjon. Det kom da frem at pasienten i 2–3 år hadde lagt merke til at fingrene på begge hender ble hvite ved kuldeeksponering. Spirometri viste nedsatt forsert vitalkapasitet (FVK) 2,1 l (52 % av forventet verdi), redusert forsert ekspirasjonsvolum i løpet av første sekund (FEV1) 1,9 l (50 % av forventet verdi), med FEV1/FVK-ratio på 0,9.
Forstørrede lymfeknuter er en vanlig årsak til kontakt i allmennpraksis, er oftest forbigående og ble ikke utredet. Dyspné kan skyldes tilstander i både hjerte og i lunger. Kardiolog fant ikke holdepunkt for hjertesykdom. Spirometri viste kraftig nedsatt vitalkapasitet, nedsatt ekspirasjonsvolum og økt forhold mellom ekspirasjonsvolum og vitalkapasitet. Dette tydet på restriktiv lungelidelse. I tillegg hadde pasienten trefaset Raynauds fenomen der fingrene ble avbleket, deretter cyanotiske og til sist rødlige. Tilstanden har en prevalens på 3–5 % og skyldes spasme i fingerkapillarer. Raynauds fenomen forekommer oftest uten annen ledsagende sykdom, men kan være assosiert med revmatisk bindevevssykdom (1). Anamnesen og funnene tydet på revmatisk systemsykdom med alvorlig lungeaffeksjon. Pasienten ble henvist til lungespesialist og revmatolog.
To uker senere ble hun utredet ved lungeavdeling. Ved undersøkelse hadde hun ubesværet respirasjon i hvile. Spirometri bekreftet nedsatt FVK 2,1 l (52 %), FEV1 2,0 l (54 %) og lett økt FEV1/FVK 0,9. Måling av gassdiffusjon viste redusert diffusjon av karbonmonoksyd (DLCO) 4,7 SI (46 %). Kroppspletysmografi viste kraftig nedsatt total lungekapasitet på 3,1 l (58 %). Ved seks minutters gangtest falt oksygensaturasjonen fra 98 % til 79 %. CT av lungene viste perifere grovretikulære tegninger som ga mistanke om non-spesifikk interstitiell pneumoni (NSIP) av fibroserende type (figur 1). Ekkokardiografi viste normale hjerteklaffer og trykkforhold med ejeksjonsfraksjon på 55 %. Det ble ikke sett tegn til arytmi ved 24 timers EKG eller ved fem dagers EKG-registrering. Orienterende blodprøver viste hemoglobin 12,9 g/dl (11,7–15,3), senkning 26 mm (1–17). C-reaktivt protein, trombocytter og leukocytter var innen gjeldende referanseområder. Alaninaminotransferase (ALAT) var 54 U/l (10–45 U/l), alkalisk fosfatase (ALP) 52 U/l (35–105) og laktatdehydrogenase (LD) 310 (105–205 U/l). Hun hadde negativ revmatoid faktor (RF), antisykliske citrullinerte peptider (anti-CCP) og antinøytrofilt cytoplasmatisk antistoff (ANCA). Antinukleære antistoffer (ANA) var svakt positive, men med negative undergrupper.
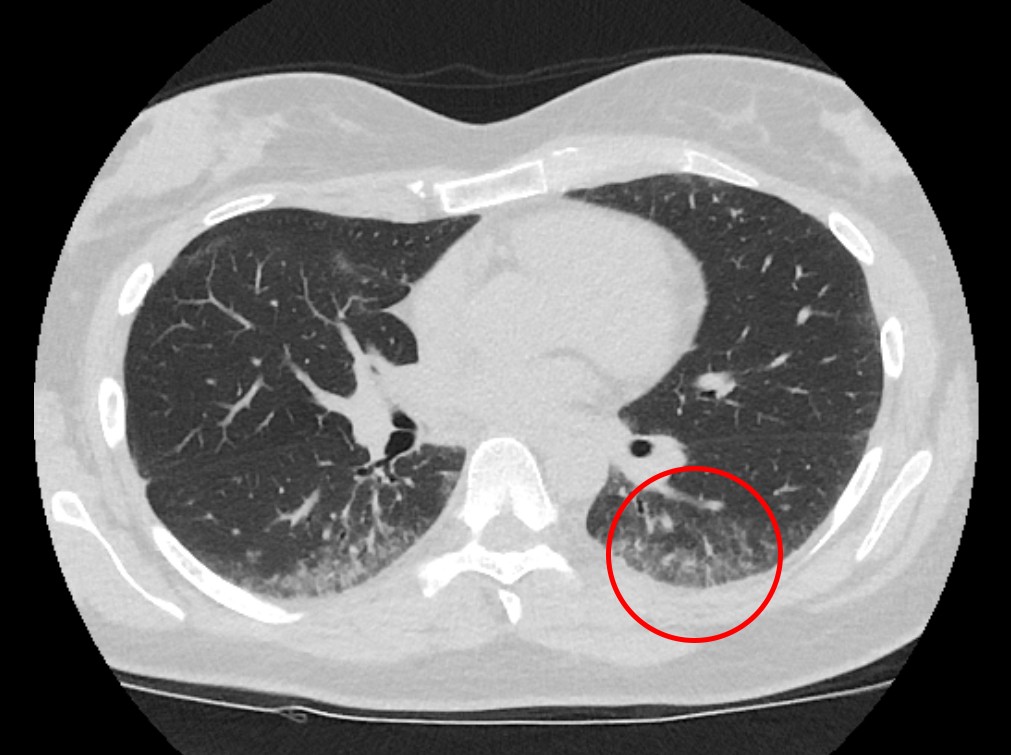
Figur 1 Høyoppløsnings-CT av thorax viser perifere subpleurale mikronodulære lungefortetninger med innslag av mattglassfortetninger.
Utredning av pasientens dyspné viste uttalt restriktiv ventilasjonsinnskrenkning med redusert gassdiffusjon og signifikant desaturasjon ved aktivitet. CT-undersøkelsen av lungene tydet på non-spesifikk interstitiell pneumoni. Hovedsymptomer ved denne tilstanden, som kan være sekundær til bindevevssykdom, er dyspné og tørrhoste, og ved lungefunksjonstester finnes restriktiv ventilasjonsinnskrenkning og redusert gassdiffusjon (2, 3). Pasienten hadde lett forhøyet senkning som ble oppfattet som uspesifikk. Med unntak av forhøyet LD var orienterende blodprøver upåfallende. Revmaserologi viste svak positiv reaksjon på antinukleære antistoffer, men uten påvisning av mer spesifikke antistoffer assosiert med revmatisk sykdom. Hjerteundersøkelsen var uten tegn til arytmi, klaffefeil eller pulmonal hypertensjon. Siden pasientens kliniske funn med ikke-spesifikk interstitiell pneumoni, Raynauds fenomener og positive antinukleære antistoffer kunne være assosiert med bindevevssykdom, valgte man å avvente resultatet av revmatologisk utredning.
En måned senere ble pasienten undersøkt av revmatolog, som fant noe stramhet i hud distalt for metakarpofalangealledd, ellers normal hud. Kapillaroskopi av neglesenger viste patologi, med flere megakapillarer og enkelte mikroblødninger (figur 2). Det var ikke tegn til perifer artritt eller muskelsvakhet. Orienterende blodprøver viste økt kreatinkinase (CK) 1 259 U/l (35–210) og normale stoffskifteprøver. Urinstiks og -mikroskopi var upåfallende.
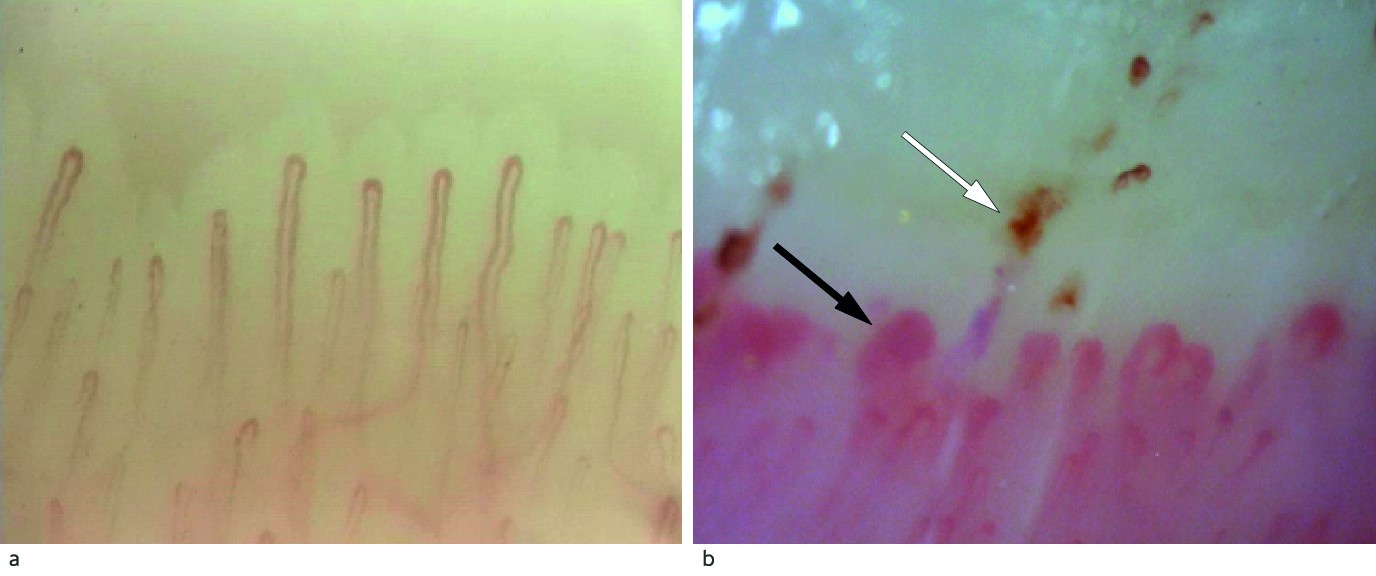
Figur 2 a) Kapillaroskopi av negleseng hos frisk person med normal tetthet og arkitektur av kapillarene. b) Kapillaroskopi av vår pasient med betydelig forstyrret arkitektur med megakapillarer (svart pil) og mikroblødninger (hvit pil). Fotograf Øyvind Midtvedt, Rikshospitalet.
Trefasiske Raynauds fenomener og ødematøs, stram hud i fingre (puffy hands) er klassiske symptomer ved systemisk sklerose (4). Kapillaroskopi av neglesenger benyttes for å skille mellom pasienter med primært Raynauds fenomen og pasienter med bindevevssykdom. Megakapillarer og mikroblødning talte for systemisk sklerose, men vår pasient hadde ikke ødematøs, stram hud i fingre. Økt CK er et uspesifikt funn, men er vanligvis økt ved myositt. Pasienten hadde ingen muskelsvakhet, noe som er vanlig ved myositt. Både systemisk sklerose og myositt kan være assosiert med interstitiell lungesykdom. Det kliniske bildet var komplekst, men kunne tale for et skleroderma-myositt-overlappsyndrom. Pasienten ble henvist til regional revmatologisk avdeling for annenhåndsvurdering.
Tre måneder etter at hun ble utredet ved lungeavdeling, ble pasienten innlagt ved regional revmatologisk avdeling for videre diagnostikk. Allmenntilstanden var god og muskelkraften i ekstremitetene normal. Det var ingen sikker stramhet i huden, men betydelige patologiske funn ved kapillaroskopi av neglesenger. Ved klinisk undersøkelse ble det funnet en palpabel knute i venstre lyske. Orienterende blodprøver viste senkning 23 mm (1–17), forhøyet CK 810 U/l (35–210), troponin T 134 ng/l (< 14), LD 294 U/l (105–205) samt negativ revmatoid faktor og antisykliske citrullinerte peptider. ANA var positiv (> 160), med negative undergrupper, inklusive myositt- og sklerodermaspesifikke antistoffer og de malignitetsassosierte antistoffene RNA-polymerase III, TIF1-γ og NXP-2.
Høyoppløsnings-CT (HRCT) av thorax viste uendrede subpleurale mikronoduli med innslag av mattglassfortetninger i begge lunger, mest uttalt i underlappene. Radiologisk ble sarkoidose og hypersensitivitetspneumonitt fremholdt som mulige differensialdiagnoser til ikke-spesifikk interstititell pneumoni. På mistanke om myositt ble det to dager etter innleggelsen gjort magnetisk resonanstomografi (MR) av hofte og lår, som viste normalt utseende muskulatur uten holdepunkter for myositt, men med multiple forstørrede lymfeknuter i venstre lyske og bekken langs arteria og vena iliaca externa.
Flere funn gjorde at diagnosen skleroderma-myositt-overlappsyndrom var usikker. Pasienten hadde ikke hudforandringer som ved systemisk sklerose, men systemisk sklerose kan i sjeldne tilfeller eksistere uten hudaffeksjon (5). MR-undersøkelsen viste ikke ødematøs lårmuskulatur, noe man forventer hos en pasient med aktiv myositt. Fravær av skleroderma-myositt-antistoffer gjorde også at skleroderma-myositt-overlappsyndrom var mindre sannsynlig. Sarkoidose kan gi muskel- og myokardaffeksjon. Det kliniske bildet var atypisk med lungeforandringer, suspekt myokardaffeksjon og palpabel knute i venstre lyske. Pasienten ble henvist til PET-CT og MR-undersøkelse av hjertet med spørsmål om kardial affeksjon av bindevevssykdom og biopsi av lymfeknute i venstre lyske.
Halvannen uke etter utskrivning fra revmatologisk avdeling ble det gjort PET-CT, som viste lett til moderat opptak av 18F-fluorodeoksyglukose (FDG) i begge lunger i kjente subpleurale fortetninger, oppfattet som inflammasjon. Det ble funnet høyt til meget høyt FDG-opptak svarende til multiple patologisk forstørrede lymfeknuter i venstre lyske og venstre bekken. Med PET-CT var det ikke mulig å skille mellom hissig inflammasjon og malign aktivitet (figur 3). Eksisjonsbiopsi av lymfeknute i venstre lyske viste store cytoplasmarike celler positive for melan-A-antigen og protein S100 forenlig med metastase fra malignt melanom. MR-undersøkelsen av hjertet var uten tegn til sarkoidose eller myosittrelatert myokarditt.
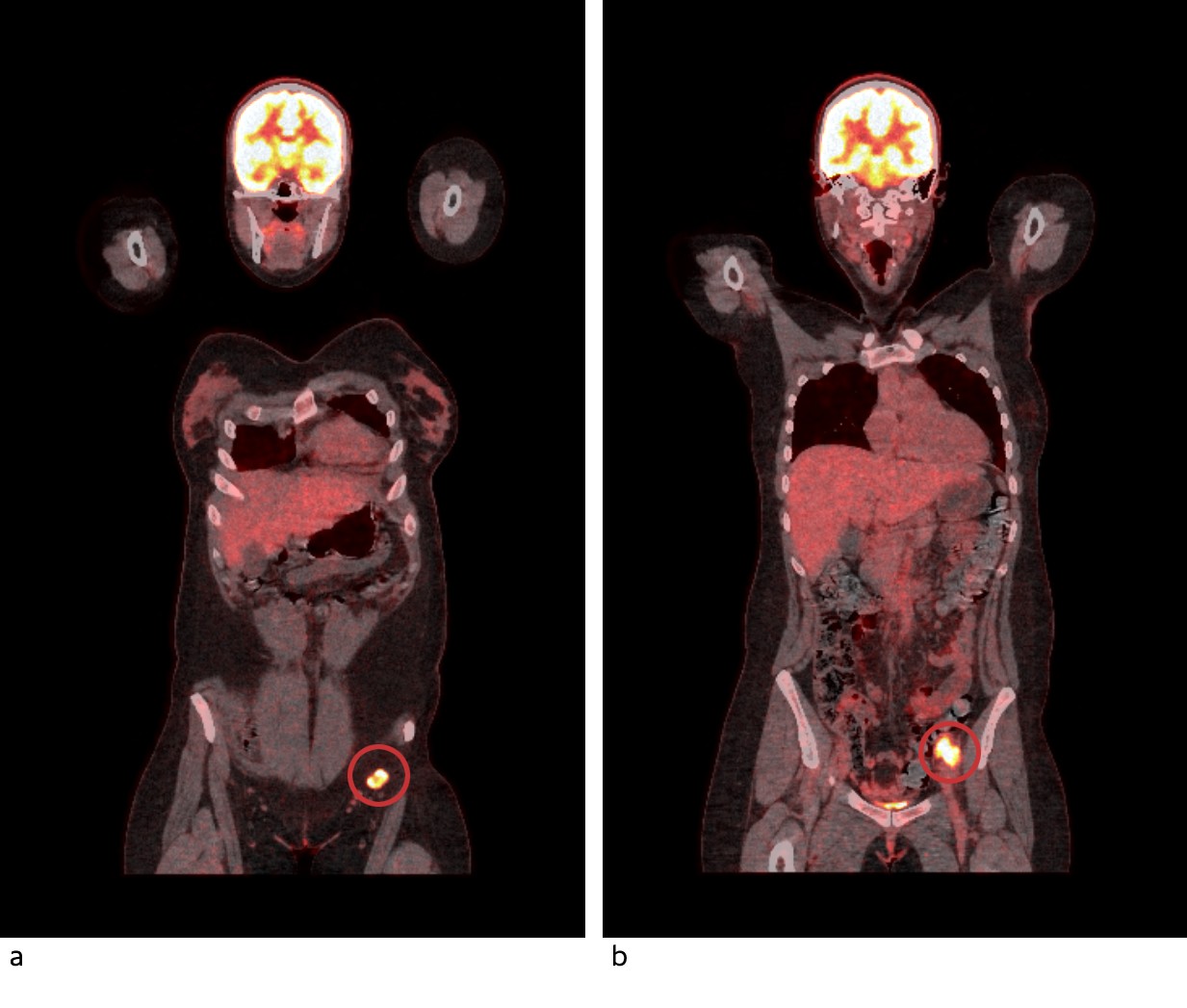
Figur 3 PET-CT viser høyt opptak av 18F-fluorodeoksyglukose i patologisk forstørrede lymfeknuter i venstre lyske (a) og venstre bekken (b).
Utredningen hadde vist metastase fra malignt melanom i venstre lyske. Pasienten hadde ikke tidligere fjernet føflekker eller andre hudforandringer. Hun ble henvist til hudlege, øyelege og gynekolog for kartlegging av primærtumor og til plastikkirurgisk avdeling for vurdering av glandeltoalett.
Det ble gjort utredning av hudlege, øyelege og gynekolog uten funn av primærtumor som utgangspunkt for lymfeknutemetastasene. Ultralyd av bekken viste et 22 x 24 x 26 mm stort metastasesuspekt lymfeknutekonglomerat. Ultralydveiledet biopsi fra forandringene i bekkenet viste at det også i bekkenet var metastase fra malignt melanom. CT av thorax, abdomen og bekken viste patologiske lymfeknuter i venstre lyske og bekken fra lyskeåpningen opp til aortabifurkaturen. Det var ikke holdepunkter for metastaser i parenkymatøse organer eller skjelett.
Pasienten ble diskutert i multidisiplinært team. Hun ble vurdert til å være i operabelt klinisk stadium III, med regionale lymfeknutemetastaser uten fjernmetastaser. Etter gjeldende nasjonalt handlingsprogram for malignt melanom er kirurgi førstevalg ved operabel stadium III-sykdom (6), og pasienten ble anbefalt lyske- og bekkenglandeltoalett.
Halvannen uke etter siste CT-undersøkelse og fem måneder etter at hun ble henvist til spesialisthelsetjenesten, ble pasienten operert med kombinert åpent lyskeglandeltoalett og robotassistert laparoskopisk bekkenglandeltoalett. Histologisk undersøkelse av operasjonspreparatet fra lyske viste i alt 16 lymfeknuter og lymfoide foci med reaktive forandringer. I preparatet fra bekkenet ble det funnet metastase fra malignt melanom i tre av 36 lymfeknuter. Molekylærpatologisk undersøkelse av operasjonspreparatet viste mutasjon i proteinkinasen BRAF.
Pasienten ble oppfattet som makroskopisk radikalt behandlet, med patologisk stadium IIIC. I tråd med gjeldende nasjonale retningslinjer ble det ikke funnet indikasjon for adjuvant systemisk behandling for melanomsykdommen. Det revmatologiske symptombildet ble oppfattet som en paraneoplastisk tilstand.
Ved kontroll hos revmatolog seks uker etter inngrepet anga pasienten bedring av de revmatologiske symptomene. På grunn av pasientens kreftsykdom startet man ikke med sykdomsmodifiserende immunmodulerende behandling med rituksimab eller mykofenolatmofetil, men anbefalte peroral prednisolon 30 mg x 1 i nedtrappende doser. Et halvt år etter operasjonen hadde pasienten fortsatt funksjonsdyspné og Raynauds fenomen, men følte seg generelt bedre. Spirometri viste bedret belgfunksjon og gassdiffusjon med FVK 2,7 l (60 %), FEV1 2,3 l (61 %) og DLCO 5,5 (54 %). Det er ikke påvist residiv av kreftsykdommen.
Diskusjon
Vår pasient hadde initialt symptomer og funn forenlig med revmatisk systemsykdom med lungeaffeksjon, og utredningen tok sikte på å avklare dette. Funnet av palpabel kul i venstre lyske ble ikke vektlagt i første omgang. På operasjonstidspunktet hadde pasienten kjent kulen i halvannet års tid, vi må derfor anta at hennes kreftsykdom var til stede før hun ble henvist til spesialisthelsetjenesten av andre årsaker. Målrettet undersøkelse av kulen i lysken på et tidligere tidspunkt ville sannsynligvis ha ført til at diagnosen malignt melanom ble stilt tidligere.
Paraneoplastiske syndromer er sjeldne kliniske syndromer som omfatter ikke-metastatiske systemiske effekter av malignitet som kan gi nevrologiske, endokrine og revmatiske symptomer (7). Mekanismene er ikke kartlagt, men antas å skyldes immunmedierte effekter som følge av tumorantigener (8). Ingen spesifikke undersøkelser kan fastslå om det foreligger et paraneoplastisk syndrom (7, 9). Sammenheng i tid mellom en sjelden malign tilstand og symptomer på revmatisk systemsykdom som ikke lot seg klassifisere som en spesifikk tilstand, gjorde at vi konkluderte med at det forelå et paraneoplastisk syndrom. Myositt og systemisk sklerose er assosiert med malignitet. Pasienter med dermatomyositt med anti TIF1-γ og/eller NXP-2 har en generelt økt risiko for kreftsykdom, og sklerodermipasienter med anti-RNA-polymerase III har økt risiko for brystkreft (10, 11). Vår pasient var negativ for alle disse tre antistoffene, noe som styrket vår antagelse om at de revmatologiske symptomene var uttrykk for et paraneoplastisk syndrom og ikke en spesifikk revmatisk tilstand (8, 9).
Behandling av underliggende malignitet vil kunne føre til reduksjon av paraneoplastiske symptomer. Vår pasient hadde subjektiv og objektiv bedring av lungefunksjon etter operasjonen for lymfeknutemetastaser. Ved interstitielle lungesykdommer vil det foreligge både en komponent av fibrose og av inflammasjon (3). Mens inflammasjonskomponenten er reversibel, er etablert fibrose ikke-reversibel. Vi forventer derfor ikke at pasientens lungefunksjon vil normaliseres.
Anslagsvis 3 % av pasientene med metastase fra malignt melanom har ikke kjent primærtumor (12, 13). Metastaser uten kjent primærtumor har vært forklart med immunologisk betinget regresjon av primærtumor, at primærtumor fremdeles er stede, men er så liten at den ikke kan detekteres, at primærtumor har utgått fra slimhinner eller at melanomet har oppstått i en lymfeknute. Mutasjonsanalyser tyder på at melanom uten kjent utgangspunkt har utspring i hud, ikke slimhinner (14). I en metaanalyse fant man at pasienter med metastatisk melanom uten kjent primærtumor hadde bedre prognose enn pasienter med kjent primærtumor med samme tumorstadium (15). Årsaken til dette er uavklart, men hypotesen om immunologisk betinget regresjon av primærtumor kan være forenlig med at denne pasientgruppen har økt spontan antitumor immunrespons og derfor bedre prognose (15).
Tidlig i forløpet fikk pasienten påvist økt laktatdehydrogenase. Dette er en uspesifikk prøve som kan være økt ved myositt eller ved akutt celleskade i ulike organer. Verdier over øvre normalområde er en negativ prognostisk faktor for malignt melanom og inngår i stadieinndelingen av metastatisk malignt melanom (16). Hos pasienter med kjent metastatisk melanomsykdom kan LD være en markør for respons på systemisk behandling (17). I nyere studier har man funnet at adjuvant behandling med BRAF-kinasehemmere (18) og immunterapi (19, 20) gir økt overlevelse hos pasienter i stadium III, men gjeldende nasjonale retningslinjer anbefaler ikke adjuvant systemisk behandling etter at stadium III-melanomer er makroskopisk radikalt behandlet (6).
Førstelinjebehandling for pasienter med stadium IV- eller inoperabelt stadium III-melanom er immunterapi med ligandblokkerende monoklonalt antistoff mot programmert celledød protein 1-reseptor (PD-1) (6). Immunterapi kan være forbundet med immunrelaterte bivirkninger med risiko for å forverre en underliggende revmatisk systemsykdom (21). I likhet med 40–50 % av pasientene med metastatisk malignt melanom hadde vår pasient BRAF-mutasjon. Systemisk behandling med BRAF-kinasehemmere er ikke assosiert med immunrelaterte bivirkninger og vil derfor kunne være et alternativ til immunterapi for vår pasient.
Kasuistikken illustrerer diagnostiske utfordringer ved presentasjon av flere tilsynelatende ikke-relaterte symptomer og funn. Videre er sykehistorien en påminnelse om at malign lidelse kan gi opphav til symptomer fra ulike organsystemer.
