Internasjonale studier med 20 års oppfølging har vist at brystbevarende kirurgi og mastektomi kan sidestilles med hensyn til overlevelse av brystkreft, og at brystbevarende kirurgi er i ferd med å erstatte mastektomi (1–3). Studier har også vist at brystbevarende kirurgi gir høyere pasienttilfredshet sammenlignet med mastektomi eller mastektomi med rekonstruksjon av bryst (4). Hovedmålet med brystbevarende kirurgi er å oppnå høy overlevelse med lave rater av lokale tilbakefall og gode kosmetiske resultater. Studier har vist at opptil 20 % av volumet kan fjernes fra øvre del av brystet og 5–10 % fra nedre del uten at det utvikles brystdeformiteter. For å oppnå gode kosmetiske resultater ved brystbevarende kirurgi hos pasienter med store svulster må onkoplastiske teknikker benyttes (4, 5). Alternative operasjonsmetoder vurderes i et tverrfaglig team der svulst- og behandlingsmessige faktorer vurderes. Operasjonsmetode velges deretter i samråd med pasienten (5).
En norsk studie med data fra 1986 til 2009 viste at andelen kvinner med infiltrerende brystkreft som ble behandlet med brystbevarende kirurgi, økte fra 5 % i 1986 til 51 % i 2005, for deretter å falle til 42 % i 2009 (6). Årsaken til variasjonen er sammensatt og kan trolig knyttes til tolkningen av resultatene i en oversiktsstudie fra Early Breast Cancer Trialists’ Collaborative Group i 2005, som antydet økt forekomst av lokalt tilbakefall og høyere brystkreftdødelighet ved brystbevarende kirurgi enn ved mastektomi (7). I 2012 viste en oppfølgingsstudie at det ikke var noen forskjell i totaloverlevelse mellom de to operasjonsmetodene (3). I henhold til dagens nasjonale anbefalinger er svulststørrelse ingen kontraindikasjon for brystbevarende kirurgi dersom det ikke foreligger inflammatorisk brystkreft eller utbredte områder med forstadier som ikke lar seg fjerne, og dersom pasienten ikke er genmutasjonsbærer (5). Målsettingen er ifølge European Society of Breast Cancer Specialists (EUSOMA) sine kvalitetsmål for brystkreft at 85 % av pasientene med svulster under 30 millimeter skal opereres med brystbevarende kirurgi (2, 8). Multifokalitet og alder er ingen kontraindikasjon. Brystbevarende kirurgi forutsetter svulstfrie marginer og postoperativ stråleterapi som en del av behandlingen. Lokale tilbakefallsrater er da vist å være om lag 0,6 % per år (9), og tiårs relativ overlevelse 84 % (8).
Inntil år 2000 opererte 64 sykehus brystkreftpasienter i Norge (10). Sykehusene hadde og har ulik struktur, ulik kultur og ulikt operasjonsvolum. I denne studien presenterer vi bruk av brystbevarende operasjon versus mastektomi som operasjonsmetode over tid og etter behandlende sykehus, alder ved diagnose, deteksjonsmetode og histopatologisk svulstkarakteristikk.
Materiale og metode
Bruk av opplysningene i denne registerstudien er hjemlet i kreftregisterforskriften og helseregisterloven (11, 12). Prosjektet er tilrådet av personvernombudet ved Oslo universitetssykehus (19/15705).
Opplysningene er hentet fra Kreftregisterets databaser, som er 99 % komplette for blant annet brystkreft (13). Vi identifiserte 47 004 kvinner som i perioden fra 2003 til 2018 hadde fått påvist sin første infiltrerende brystkreftdiagnose i Norge og var registrert i Kreftregisterets databaser (10). Deler av denne perioden, 2003–09, overlappet med en tidligere studie for å gi et utfyllende bilde av problemstillingen (6). Vi ekskluderte kvinner med fjernmetastaser ved diagnose (n = 1 773) og de uten registrert operasjonsmetode (n = 2 638), som ga en studiepopulasjon på 42 593 kvinner (figur 1). 25 sykehus med færre enn 100 registrerte operasjoner i perioden 2015–18 ble inkludert i gruppen «Andre sykehus» (tabell 1). Diagnoseperioden ble delt i fire: 2003–06 (n = 9 793), 2007–10 (n = 9 713), 2011–14 (n = 11 044) og 2015–18 (n = 12 043). Aldersgruppene ble delt i fem: < 40, 40–49, 50–59 (screeningalder), 60–69 (screeningalder), 70–79 og > 79 år ved påvist sykdom. Screeningoppdaget brystkreft og intervallkreft blant kvinner yngre enn 50 år (n = 23) eller eldre enn 69 år (n = 289) ble inkludert i henholdsvis kategoriene 50–59 år og 60–69 år i 2015–18, for å samle screeningassosiert brystkreft.
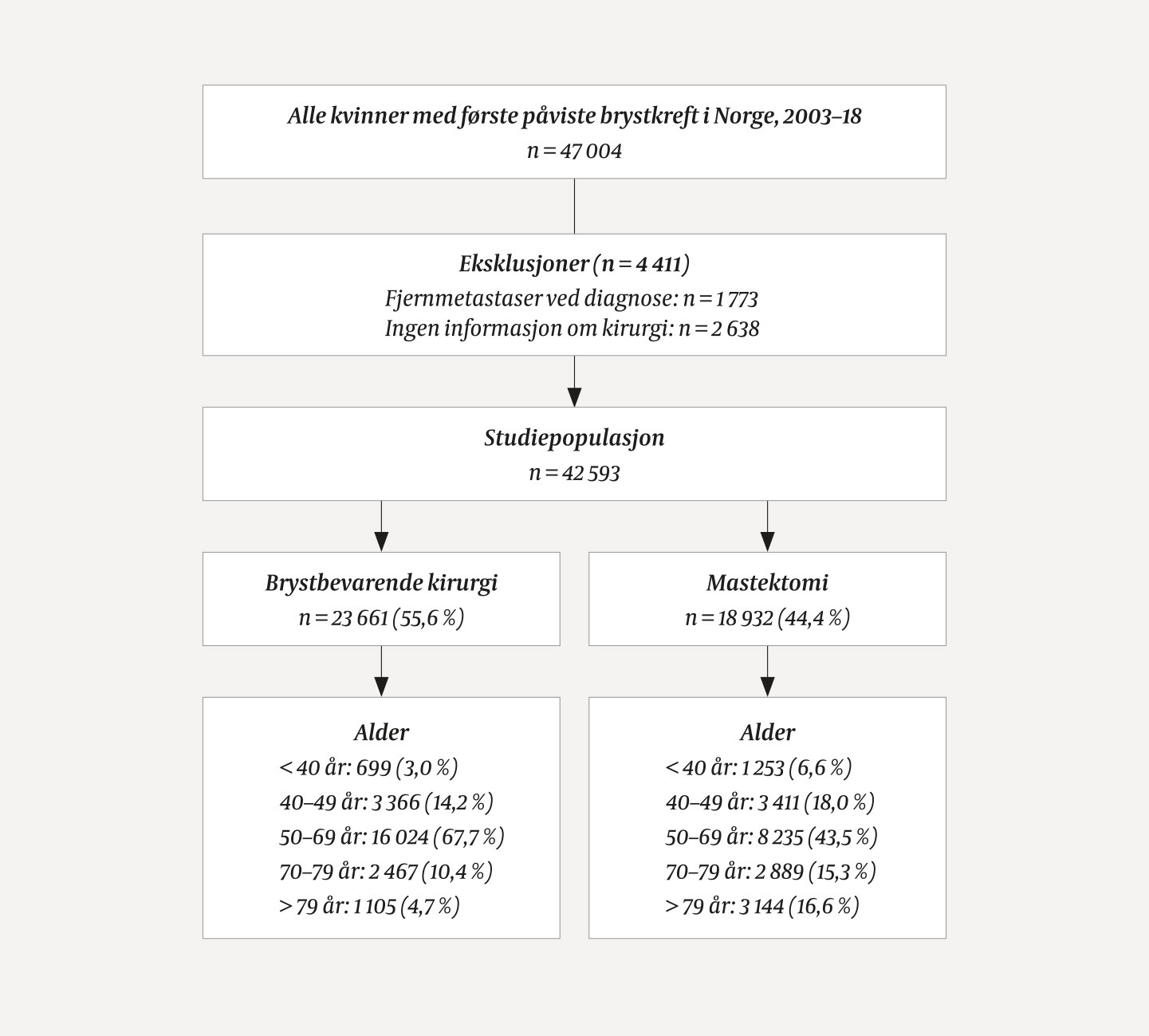
Figur 1 Studiepopulasjonen.
Tabell 1
Antall brystkreftopererte og andel operert med brystbevarende kirurgi i Norge i perioden 2015–18 etter deteksjonsmetode og sykehus. OUS = Oslo universitetssykehus. UNN = Universitetssykehuset Nord-Norge.
|
Sykehus
|
Totalt
|
Screeningoppdaget brystkreft
|
Intervallkreft
|
Brystkreft påvist utenfor Mammografiprogrammet
|
|
|
Brystkreft-opererte (N)
|
Brystbevarende kirurgi (%)
|
Brystkreft-opererte (N)
|
Brystbevarende kirurgi (%)
|
Brystkreft-opererte (N)
|
Brystbevarende kirurgi (%)
|
Brystkreft-opererte (N)
|
Brystbevarende kirurgi (%)
|
|
Alle sykehusene
|
12 043
|
65,9
|
4 353
|
83,7
|
1 361
|
66,1
|
6 329
|
53,6
|
|
Vestre Viken, Drammen
|
1 107
|
78,4
|
436
|
91,3
|
106
|
82,1
|
565
|
67,8
|
|
Akershus universitetssykehus
|
1 046
|
65,9
|
318
|
83,3
|
136
|
64,0
|
592
|
56,9
|
|
OUS, Ullevål
|
945
|
64,7
|
339
|
85,0
|
91
|
67,0
|
515
|
50,9
|
|
Haukeland universitetssjukehus
|
920
|
68,8
|
382
|
85,1
|
91
|
62,6
|
447
|
56,2
|
|
Sykehuset Innlandet
|
828
|
63,6
|
337
|
84,0
|
78
|
60,3
|
413
|
47,7
|
|
St. Olavs hospital
|
813
|
66,3
|
365
|
83,8
|
79
|
67,1
|
369
|
48,8
|
|
Stavanger universitetssjukehus
|
739
|
69,7
|
348
|
80,5
|
86
|
72,1
|
305
|
56,7
|
|
Sykehuset Østfold
|
592
|
73,1
|
212
|
89,2
|
53
|
86,8
|
327
|
60,6
|
|
UNN, Tromsø
|
546
|
72,9
|
208
|
91,3
|
69
|
82,6
|
269
|
56,1
|
|
Sørlandet sykehus
|
539
|
67,2
|
215
|
87,9
|
54
|
75,9
|
270
|
48,9
|
|
OUS, Radiumhospitalet
|
512
|
38,5
|
76
|
56,6
|
85
|
38,8
|
351
|
34,5
|
|
Sykehuset i Vestfold
|
414
|
85,0
|
177
|
93,2
|
44
|
84,1
|
193
|
77,7
|
|
Sykehuset Telemark
|
405
|
68,1
|
144
|
81,3
|
42
|
76,2
|
219
|
58,0
|
|
Nordlandssykehuset, Bodø
|
394
|
71,8
|
158
|
86,1
|
44
|
65,9
|
192
|
61,5
|
|
Helse Møre og Romsdal, Ålesund
|
393
|
76,6
|
187
|
93,6
|
45
|
80,0
|
161
|
55,9
|
|
Helse Førde
|
173
|
67,6
|
60
|
91,7
|
26
|
65,4
|
87
|
51,7
|
|
Helse Fonna, Haugesund1
|
172
|
40,7
|
-
|
-
|
34
|
44,1
|
136
|
39,7
|
|
Helse Møre og Romsdal, Molde
|
162
|
74,7
|
6
|
66,7
|
22
|
90,9
|
134
|
72,4
|
|
Helse Nord-Trøndelag, Levanger
|
108
|
76,9
|
13
|
76,9
|
15
|
86,7
|
80
|
75,0
|
|
Andre sykehus2
|
124
|
40,2
|
7
|
71,4
|
17
|
58,8
|
100
|
34,7
|
|
Informasjon ikke tilgjengelig
|
1 111
|
46,2
|
363
|
60,6
|
144
|
41,0
|
604
|
38,7
|
Siste rapporterte operasjonsmetode til Kreftregisteret ble benyttet til å dele studiepopulasjonen i to kategorier: brystbevarende kirurgi og mastektomi. Screeningoppdaget brystkreft ble definert som brystkreft diagnostisert etter funn på screeningundersøkelsen, og intervallkreft som brystkreft diagnostisert etter negativ screeningundersøkelse, men før neste planlagte eller to år etter siste screening for kvinner i aldersgruppen 50–69 år. Brystkreft utenfor screeningprogrammet inkluderte kvinner som aldri hadde fått tilbud om deltakelse i Mammografiprogrammet, aldri hadde deltatt, eller som ikke hadde deltatt de siste to årene (forrige screeningrunde).
Vi utførte deskriptive analyser som presenteres som absolutte tall og andeler av valgt operasjonsmetode over tid for hele perioden, etter alder og etter deteksjonsmetode. I tillegg beskriver vi den nåværende situasjonen (2015–18) med hensyn til behandlende sykehus, alder, deteksjonsmetode, svulstdiameter og lymfeknutestatus. Statistikkpakken STATA MP versjon 16.0 (StataCorp, Texas, USA) ble benyttet til analyser.
Resultater
Vi fant at 23 661/42 593 (55,6 %) av de inkluderte kvinnene med påvist brystkreft i perioden 2003–18 ble operert med brystbevarende kirurgi (figur 1). Andelen økte fra 1 189/2 423 (49,1 %) i 2003 til 2 070/2 958 (70,0 %) i 2018, og var høyest for kvinner med screeningoppdaget brystkreft (figur 2). I 2015–18 var andelen høyest for screeningoppdaget brystkreft ved Helse Møre og Romsdal, Ålesund sjukehus, med 175/187 (93,6 %), og lavest for brystkreft utenfor screeningprogrammet ved Oslo universitetssykehus, Radiumhospitalet, med 121/351 (34,5 %) (tabell 1). Andelen kvinner som ble operert med brystbevarende kirurgi, var høyest blant kvinner i screeningalder (50–59 og 60–69 år) og lavest blant de eldste kvinnene (> 79 år) (figur 3).
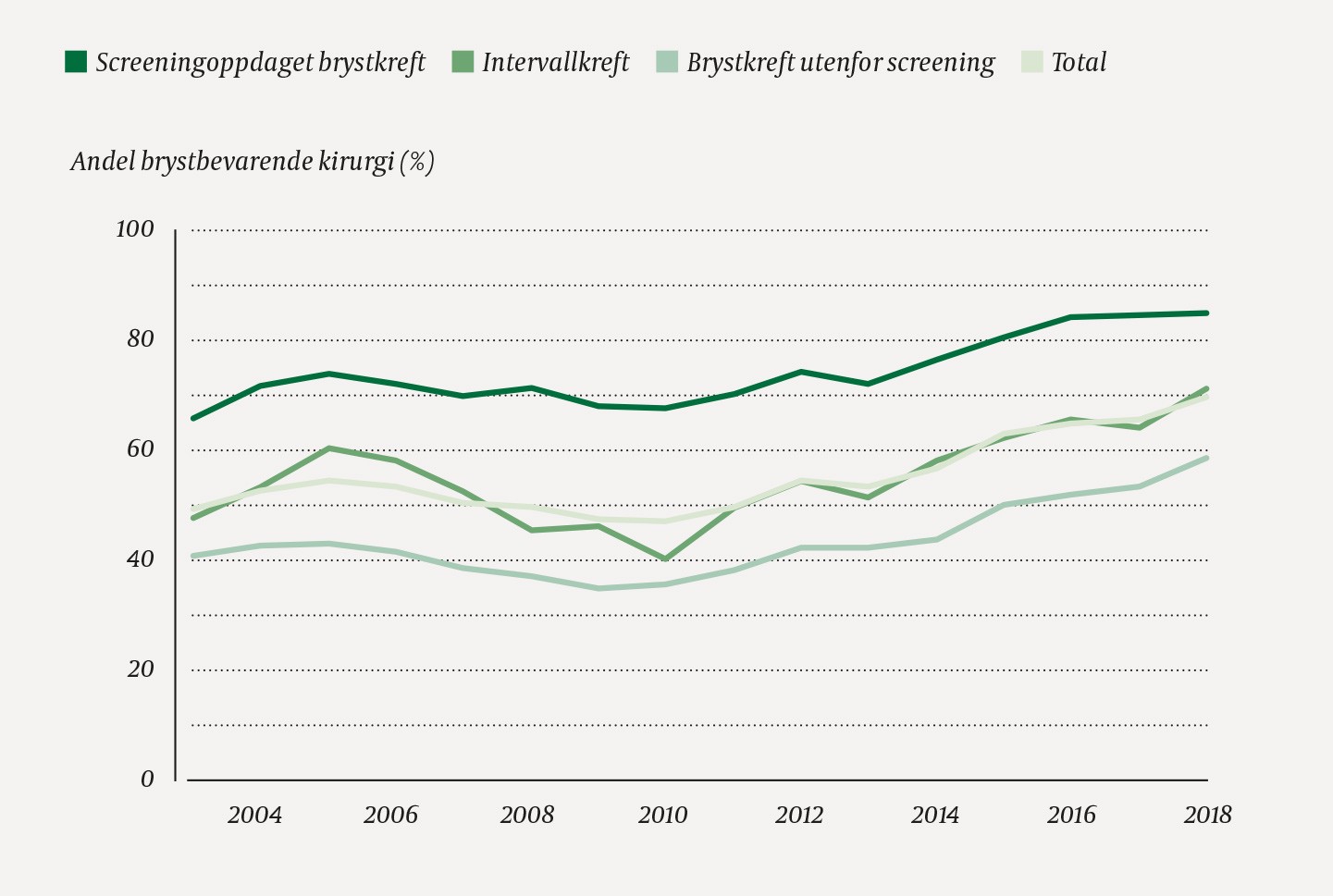
Figur 2 Andel kvinner operert med brystbevarende kirurgi blant alle brystkreftopererte i Norge i perioden 2003–18 (n = 42 593) etter deteksjonsmetode og kalenderår.
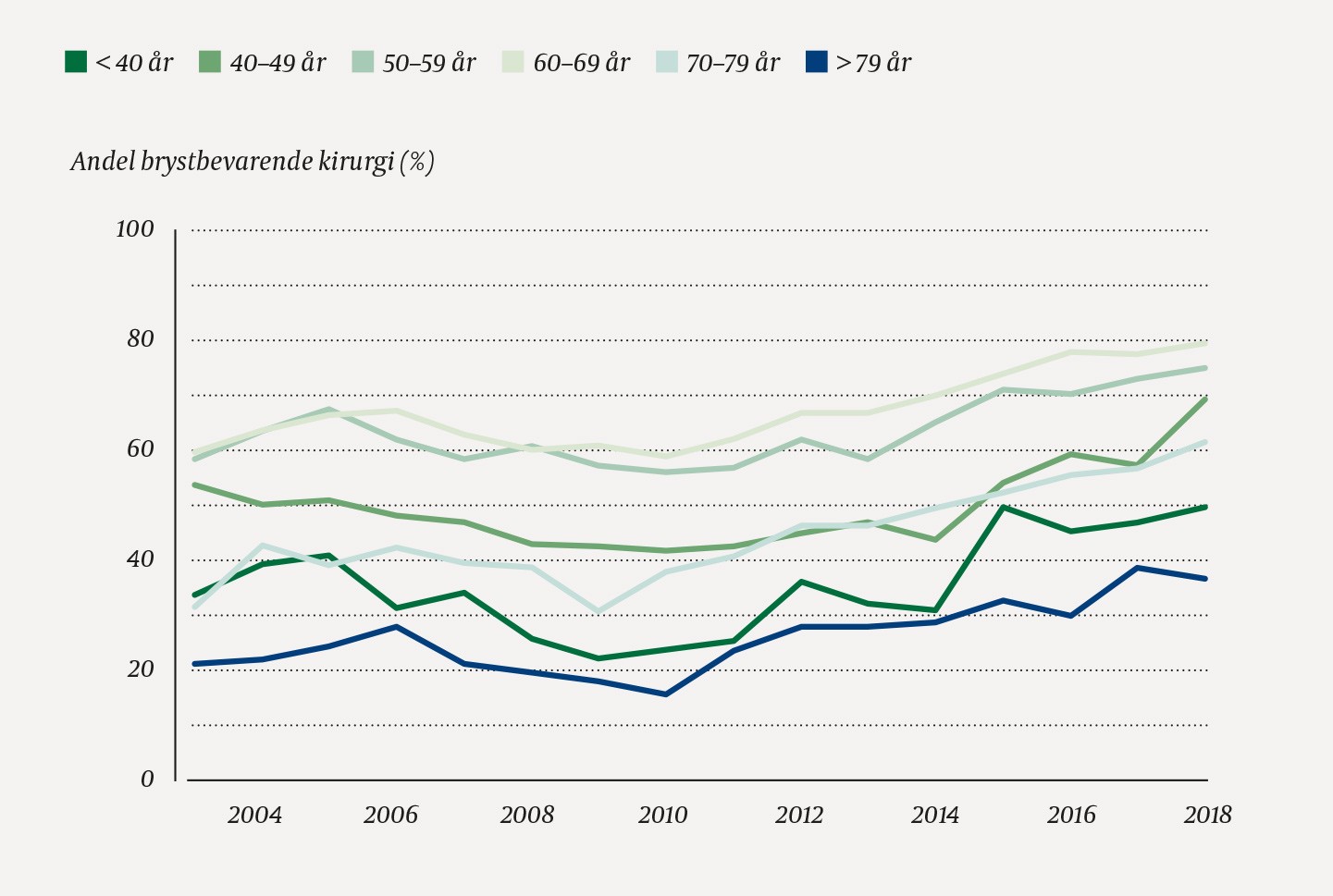
Figur 3 Andel kvinner operert med brystbevarende kirurgi blant alle brystkreftopererte i Norge i perioden 2003–18 (n = 42 593) etter alder ved diagnose og kalenderår.
Brystbevarende kirurgi ble hyppigst benyttet på kvinner med screeningoppdaget brystkreft og svulstdiameter på 10 mm eller mindre, og i denne gruppen var andelen 1 419/1 573 (90,2 %) (tabell 2). Vi fant at 7 322/10 077 (72,7 %) av kvinnene med svulster med diameter på 30 mm eller mindre hadde fått utført brystbevarende kirurgi i perioden 2015–18. Ser en bort fra svulstdiameter, var andelen brystbevarende kirurgi lavest for kvinner diagnostisert med brystkreft utenfor screeningprogrammet og som hadde svulster med spredning til lymfeknuter (861/2 066, 41,7 %,).
Tabell 2
Antall brystkreftopererte og andel operert med brystbevarende kirurgi i Norge i perioden 2015–18 etter deteksjonsmetode, alder, svulstdiameter og lymfeknutestatus.
|
|
Totalt
(n = 12 043)
|
Screeningoppdaget brystkreft (n = 4 353)
|
Intervallkreft
(n = 1 351)
|
Brystkreft påvist utenfor Mammografiprogrammet (n = 6 329)
|
|
|
Brystkreft-
opererte (N)
|
Brystbevarende kirurgi (%)
|
Brystkreft-
opererte (N)
|
Brystbevarende kirurgi (%)
|
Brystkreft-
opererte (N)
|
Brystbevarende kirurgi (%)
|
Brystkreft-
opererte (N)
|
Brystbevarende
kirurgi (%)
|
|
Totalt
|
12 043
|
65,9
|
4 353
|
83,7
|
1 361
|
66,1
|
6 329
|
53,6
|
|
Alder
|
|
|
|
|
|
|
|
|
|
|
< 40 år
|
515
|
48,2
|
-
|
-
|
-
|
-
|
515
|
48,2
|
|
|
40–49 år
|
1 808
|
59,9
|
-
|
-
|
-
|
-
|
1 808
|
59,9
|
|
|
50–59 år1
|
3 108
|
72,8
|
1 800
|
79,7
|
581
|
67,5
|
727
|
59,8
|
|
|
60–69 år2
|
3 870
|
77,5
|
2 553
|
86,6
|
780
|
65,0
|
537
|
52,5
|
|
|
70–79 år
|
1 762
|
57,0
|
-
|
-
|
-
|
-
|
1 762
|
57,0
|
|
|
> 79 år
|
980
|
35,0
|
-
|
-
|
-
|
-
|
637
|
35,0
|
|
Svulstdiameter
|
|
|
|
|
|
|
|
|
|
|
≤ 10 mm
|
2 751
|
79,9
|
1 573
|
90,2
|
249
|
72,7
|
929
|
64,5
|
|
|
11–20 mm
|
4 841
|
74,9
|
1 911
|
87,2
|
542
|
76,0
|
2 388
|
64,8
|
|
|
21–30 mm
|
2 485
|
60,3
|
556
|
75,7
|
315
|
69,8
|
1 614
|
53,2
|
|
|
31–40 mm
|
862
|
42,1
|
159
|
58,5
|
100
|
44,0
|
603
|
37,5
|
|
|
41–50 mm
|
305
|
24,6
|
47
|
34,0
|
39
|
30,8
|
219
|
21,5
|
|
|
> 50 mm
|
390
|
11,0
|
58
|
17,2
|
54
|
16,7
|
278
|
8,6
|
|
|
Informasjon ikke tilgjengelig
|
409
|
33,0
|
49
|
40,8
|
62
|
33,9
|
298
|
31,5
|
|
Lymfeknutestatus
|
|
|
|
|
|
|
|
|
|
|
Negativ
|
8 426
|
72,8
|
3 514
|
87,7
|
915
|
71,9
|
3 997
|
59,8
|
|
|
Positiv
|
3 288
|
49,3
|
792
|
66,3
|
430
|
54,4
|
2 066
|
41,7
|
|
|
Informasjon ikke tilgjengelig
|
329
|
57,1
|
47
|
80,9
|
16
|
43,8
|
266
|
53,8
|
Diskusjon
Vi fant at andelen kvinner som ble operert med brystbevarende kirurgi, økte fra 49,1 % i 2003 til 70,0 % i 2018, og at brystbevarende kirurgi var vanligere for kvinner med screeningoppdaget brystkreft enn for kvinner med intervallkreft eller brystkreft påvist utenfor Mammografiprogrammet. Bruk av brystbevarende kirurgi varierte mellom sykehusene. Vi fant at kvinner med små svulster uten spredning til lymfeknuter i armhulen oftere beholdt brystet enn kvinner med store svulster og/eller spredning.
Til tross for kunnskapsbaserte anbefalinger om bruk av operasjonsmetode (5) varierte praksis mellom sykehusene. Reisevei til sykehus som tilbyr stråleterapi, kan tenkes å være av betydning for valg av operasjonsmetode. Siden 2014 utføres stråleterapi oftest hypofraksjonert med 15 behandlinger, mot 25 tidligere (8). Det kan gjøre det enklere å gjennomføre brystbevarende operasjon med påfølgende strålebehandling. Pasientgrunnlag og -volum varierte mellom sykehusene. Behandling av lokalavansert sykdom med systemisk forbehandling er sentralisert til universitetssykehusene. Inntil de siste årene har mastektomi vært anbefalt operasjonsmetode for denne pasientgruppen. Dette kan forklare noe av forskjellen mellom universitetssykehusene og andre sykehus. Det kan også være ulik bruk av operasjonsmetode ved multifokalitet, til tross for at det i de senere år ikke har vært en kontraindikasjon for brystbevarende kirurgi. I tillegg er det sannsynlig at det er ulike holdninger til og ulik kompetanse i og erfaring med onkoplastiske teknikker ved de ulike sykehusene. Gjennom nytt samvalgsverktøy kan pasienten inkluderes i beslutninger om brystkreftkirurgi (14), men den enkelte kirurg har trolig fortsatt innflytelse på valg av operasjonsmetode. De siste årsrapportene fra kvalitetsregisteret for brystkreft kan også ha forsterket utviklingen med økende andeler brystbevarende kirurgi gjennom synliggjøring av forskjellene mellom sykehusene (8).
Pasientinformasjon er viktig og kan være påvirket av kunnskapsnivået, holdningene og de tekniske ferdighetene til den som informerer. I en amerikansk studie fra 2006 er det vist at pasienter som informeres av en stråleonkolog eller brystkirurg, oftere velger brystbevarende kirurgi enn de som blir informert av en generell kirurg (15).
Ved svulstdiameter under 20 mm er brystvolumet oftest tilstrekkelig til å fjerne svulsten uten onkoplastiske teknikker. Kvinner som møter i Mammografiprogrammet, har større sannsynlighet for å få påvist små svulster enn de som ikke møter. Dette gir grunnlag for mindre omfattende kirurgi. Er svulstdiameteren over 30 mm, reduseres bruk av brystbevarende kirurgi ved alle deteksjonsmetodene grunnet økt risiko for brystdeformiteter. Onkoplastiske teknikker kan i mange tilfeller benyttes, men ved manglende erfaring og kvalifikasjoner kan mastektomi være det eneste reelle valget. Resultater fra Nasjonalt kvalitetsregister for brystkreft kan tyde på at ikke alle sykehus tilbyr denne typen kirurgi til sine pasienter (8).
I 2016 ble anbefalingene i Nasjonalt handlingsprogram for brystkreft endret slik at kvinner med HER2-positiv eller trippel negativ brystkreftsykdom i stadium 2 ble anbefalt systemisk forbehandling før kirurgi (5). Dette har økt muligheten for å utføre brystbevarende kirurgi ved god respons på forbehandlingen. Det vurderes nå internasjonalt om tidspunkt for systembehandling bør være før kirurgi i alle tilfeller der en ved diagnosetidspunkt vet at systembehandling skal gis (16). Dette vil kreve tverrfaglige team av onkologer, radiologer, kirurger og patologer, noe ikke alle sykehus som opererer brystkreftpasienter i Norge, har i dag.
Vi ser en økning i andel brystbevarende kirurgi blant kvinner under 50 år. Studier har vist at det er trygt å beholde brystet også for kvinner under 40 år (17, 18). I USA er det observert økt rate av mastektomier kombinert med kontralateral profylaktisk mastektomi hos yngre pasienter (19). Dette er ikke anbefalt, og ikke observert i vår studie.
Den største endringen i operasjonsmetode finner vi blant kvinner over 70 år. I 2009 ble kun 30 % av kvinnene i alderen 70–79 år operert med brystbevarende kirurgi, mot 62 % i 2018. Hypofraksjonert stråleterapi, innført i 2010, er mindre belastende og kan være av betydning. Studier indikerer at det kan være trygt å utelate strålebehandling ved brystbevarende kirurgi hos eldre lavrisikopasienter som mottar endokrin terapi (20, 21). Dette vil kunne øke andelen brystbevarende operasjoner ytterligere i denne pasientgruppen.
Svulstens diameter og lymfeknutespredning påvirker valg av operasjonsmetode. Svulststørrelse er ingen kontraindikasjon for brystbevarende kirurgi med mindre det ikke oppnås svulstfrie marginer eller foreligger inflammatorisk brystkreftsykdom eller utbredte områder med forstadier som ikke lar seg fjerne (5). Kravet til frie marginer ble endret i studieperioden, fra minst 3 mm i 2003 til svulstfrie marginer i 2018 (5). Dette har betydning for størrelsen på resektatene, slik at forholdene nå oftere ligger bedre til rette for brystbevarende kirurgi.
Siden dette er en registerstudie, vet vi ikke noe om begrunnelsen for å utføre mastektomi. En annen svakhet ved studien er at det kan foreligge underrapportering av etterfølgende kirurgisk behandling ved en brystbevarende operasjon. Reoperasjon representerer ikke noe nytt krefttilfelle og omfattes ikke av meldeplikten, og kan dermed føre til en underrapportering av antall mastektomier. Tall fra Nasjonalt kvalitetsregister for brystkreft viser imidlertid at 91,8 % av brystkreftpasientene operert i 2018 hadde kun ett inngrep på primærtumor (8). Vi har heller ikke informasjon om genmutasjonsstatus, multifokalitet eller utbredelse av forstadier rundt svulstene. Studiens styrke er at Kreftregisterets database er 99 % komplett når det gjelder brystkreft, og 95 % komplett for kirurgisk behandling (8, 13).
Oppsummering
Vi fant at en større andel kvinner som får påvist brystkreft, blir behandlet med brystbevarende kirurgi i dag sammenlignet med tidligere. Andelen brystbevarende operasjoner varierte mellom sykehusene, dels på grunn av pasientgrunnlag. Etterlevelse av de nasjonale anbefalingene bør tilstrebes, slik at kvinner med brystkreft får samme tilbud uansett hvor i landet de opereres.
