En 65 år gammel mann med kronisk obstruktiv lungesykdom og kjent kronisk lymfatisk leukemi hadde den senere tid fått behandlingsresistent leukemi. Han ble innlagt på grunn av feber, dyspné og tørrhoste. Ved innkomst var temperaturen 38,3 °C, han var hypoksisk med forlenget ekspirium, og ved auskultasjon hørte man spredte bilaterale knatrelyder. CRP var 220 mg/l, totalt leukocyttall var 123 · 10⁹/l, med normalt antall nøytrofile granulocytter. Ved CT thorax ble det påvist bilaterale diffuse fortetninger, forenlig med interstitiell pneumoni. Man mistenkte infeksjon med Pneumocystis jirovecii og startet behandling med trimetoprim-sulfametoksazol i høy dose. Grunnet sen behandlingsrespons og oksygeneringsproblemer mistenkte man etter hvert immunologisk mediert alveolitt.
Ved direkte mikroskopi av bronkoalveolærlavagevæske (BAL-væske) kunne man ikke påvise P jiroveci, men det ble det sett gramnegative stavbakterier. Det var ingen oppvekst av bakterier, verken på vanlige medier eller spesialmedier for påvisning av Legionella og Bordetella pertussis. Det ble derfor gjort polymerasekjedereaksjonsamplifikasjon (PCR) av 16S rRNA-genet direkte på BAL-væsken, og B pertussis ble påvist ved sekvensering av PCR-produktet. Resultatet ble bekreftet med B pertussis-spesifikk sanntids-PCR av BAL-prøven (1), der man påviste store mengder B pertussis-spesifikt DNA. Pasienten ble behandlet med klaritromycin i 14 dager, og pneumonien var i klar bedring da han ble skrevet ut.
Kikhoste har vært kjent som en spesifikk sykdom siden middelalderen, men den sykdomsfremkallende bakterien, Bordetella pertussis, ble først isolert av Bordet & Gengou i 1906 (2). Dette er en svært smittsom luftveisinfeksjon, med rundt 48,5 millioner tilfeller årlig og betydelig morbiditet og mortalitet (3). Det er estimert at på verdensbasis forårsaker kikhoste rundt 300 000 dødsfall årlig, og vaksinasjon forhindrer mer enn 600 000 dødsfall (4). I Norge sank insidensen etter at kikhostevaksinen ble introdusert i 1952 (5), men fra 1997 har vi hatt et større utbrudd av kikhoste, særlig blant større barn og ungdom (fig 1). I 2004 var forekomsten av kikhoste høyere i Norge enn i andre europeiske land (4, 5), insidensen var 168 meldte tilfeller per 100 000 innbyggere.
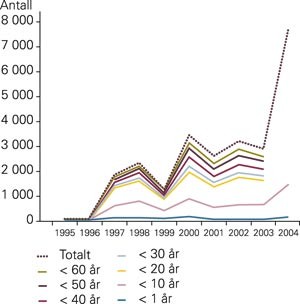
Årlig antall kikhostetilfeller meldt til Nasjonalt folkehelseinstitutt relatert til alder (kun aldersrelaterte data hos pasienter < 10 år fra 2004
Vi gir en oversikt over sykdommen, med vekt på praktiske forhold ved diagnostikk og behandling.
Litteratursøk ble gjort i Medline med søkeordet «pertussis». Søket ble gjort blant humanmedisinske engelskspråklige artikler om epidemiologi, diagnostikk, mikrobiologi, behandling, komplikasjoner, mortalitet og forebygging. 149 artikler ble funnet og gjennomgått, hvorfra nyere oversiktsartikler dannet referansegrunnlaget for den generelle delen av artikkelen.
Patogenese og smittemåte
Kikhoste forårsakes av den gramnegative, aerobe bakterien Bordetella pertussis, som er et strikt humanpatogent agens uten kjent dyre- eller miljøreservoar (6). Den mer sjeldent forekommende B parapertussis kan gi et tilsvarende sykdomsbilde, vanligvis med et mildere forløp (6, 7). Det har vært vist at B bronchiseptica, som er dyrepatogen, i enkelte tilfeller kan gi kronisk hoste hos mennesker (8). En nyoppdaget art av Bordetella-slekten, B holmesii, har vært knyttet til human luftveisinfeksjon, men lite er kjent om artens patogene betydning (6).
Kikhoste utvikles gjennom fire trinn: Bakterien adhererer til ciliert luftveisepitel, unnslipper vertens forsvarsmekanismer, utvikler lokal vevsskade og gir systemiske manifestasjoner via toksiner. B pertussis overføres via nærdråpesmitte. Bakteriene fester seg til luftveisepitelcellenes cilier ved hjelp av flere adhesiner, deriblant filamentøst hemagglutinin (FHA), fimbrier, trakeal koloniseringsfaktor, pertactin (PRN) og pertussistoksin (PT). Lokalsymptomene, som gir den typiske kikhosten, skyldes toksinmediert skade av luftveisepitelcellene. Kikhoste gir vanligvis ikke systemisk sykdom.
Smittekildene for tenåringer er vesentlig skolekamerater og venner, mens voksne hovedsakelig smittes av barn eller arbeidskolleger. Spedbarn kan bli smittet av søsken, men også foreldre, besteforeldre og helsearbeidere er mulige smittekilder. En nylig publisert engelsk studie viste at 42 % av kikhostepasientene i en pediatrisk intensivavdeling var smittet av sine foreldre, 27 % av sine eldre fullvaksinerte søsken. Spesielt ofte hos barn under ett år er smittekilden barnets egen mor (9). Tilfeller blant vaksinerte barn er vist å være mindre smittsomme enn blant uvaksinerte, selv etter korreksjon for alvorlighetsgrad av sykdommen og symptomvarighet. Det samme gjelder for kikhostesmittede som tidlig i forløpet behandles med erytromycin. Mest smittsom er pasienten i den katarralske fasen og de to første ukene etter at hosten har startet.
Klinisk sykdomsbilde
Sykdommen opptrer etter en inkubasjonstid på 6 – 20 dager. Klassisk kikhoste opptrer i tre stadier: Det katarralske, som varer i 1 – 2 uker, så det paroksysmale (anfallstadiet) i 2 – 8 uker. Til slutt er det en rekonvalesensfase på fra én til flere uker. Sykdommen starter med forkjølelsesliknende symptomer, ofte med rhinitt, konjunktivitt samt mild hoste. I dette stadium kan ikke kikhoste skilles klinisk fra en vanlig øvre luftveisinfeksjon. I neste stadium blir hosten kraftig og anfallsvis, med kiking (forsert inspirasjon), etterfulgt av brekninger eller oppkast av slim. Karakteristisk hoster pasienten fem til ti ganger i løpet av hver ekspirasjonsfase, og anfallet kan gi cyanose, bulende øyne, fremstrukket tunge og sikling. Typisk for det paroksysmale stadium er fravær av feber, ingen faryngitt og ingen symptomer på systemisk sykdom, men leukocytose (lymfocyttøkning er mer uttalt enn økning i nøytrofile granulocytter) observeres vanligvis og er forårsaket av pertussistoksin. Etter flere uker avtar hosteanfallene i styrke og frekvens, men nattlig hoste er plagsomt, spesielt i rekonvalesensfasen. Pasientens immunstatus påvirker forløpet av infeksjonen, og som regel er sykdomsforløpet mildere hos personer over 15 år og hos vaksinerte.
Atypiske sykdomsbilder ses ofte hos personer som er vaksinert mot kikhoste eller har hatt sykdommen tidligere. Hos ungdom og voksne kan sykdommen arte seg som en persisterende tørrhoste og kalles i engelskspråklige land for «one-hundred-day cough» (9, 10). Korrekt diagnose blir ofte ikke stilt, og hyppigst blir sykdommen diagnostisert som bronkitt (6). I tillegg har det vært pekt på at en signifikant andel av primærinfeksjoner med B pertussis blant uvaksinerte barn kan ha forløp med varighet under fire uker (11, 12). Dessuten kan primær kikhoste hos spedbarn presentere seg med apné og kramper uten åpenbare hosteanfall (13).
Komplikasjoner
Den høyeste frekvensen av sykehusinnleggelser grunnet kikhoste ses hos spedbarn (14). Den mest fryktede komplikasjonen er encefalopati, som resultat av kramper og anoksi. Alvorlige komplikasjoner omfatter også meningoencefalitt og primær kikhostepneumoni. Dødsfall på grunn av kikhoste forekommer, men er svært sjeldent i Norge i dag (5). Andre komplikasjoner som kan ramme spedbarn er sekundær pneumoni, otitis media, bronkitt, inguinalhernie, rektalprolaps, dehydrering og vekttap. Kikhoste hos barn over ett år og hos voksne oppfattes av mange som en mild sykdom. Men voksne kan også få komplikasjoner, som vist i vår innledende kasuistikk. Vi har dessuten nylig beskrevet pertussisbakteriemi hos en immunsvekket pasient med pneumoni (1).
I én studie ble komplikasjoner rapportert hos 23 % av pasientene i alderen 19 – 83 år (15). Her ble urininkontinens funnet hos 4 % av alle og hos 34 % av kvinnene over 50 år. Andre kikhostekomplikasjoner som er meldt er pneumoni, pneumothorax, inguinalhernie, aspirasjon, emfysem, diafragmaruptur, brukne ribbein og carotisarteriedisseksjon (16). B pertussis har vært påvist som årsak til sykdom hos 3 – 9 % av personer med påvist lungebetennelse, mens sekundær lungebetennelse er rapportert hos 2 – 9 % av pasienter med påvist kikhoste (16). Osteoporose øker risikoen for ribbeinsbrudd, og høy alder medfører risiko for intrakranial blødning ved hosteanfall. Kramper og encefalopati ved kikhoste hos ungdom og voksne har forekommet i sjeldne tilfeller (< 1 %) (16). Generelt rapporteres det flere komplikasjoner hos voksne enn hos ungdom.
Diagnostikk
WHO utarbeidet definisjoner på B pertussis-infeksjon for overvåkingsformål i år 2000 (ramme 1) (17). Fordi de kliniske symptomene ved kikhoste varierer betydelig og fordi sykdomsbildet i mange tilfeller er atypisk, anbefales det at diagnosen ikke blir stilt kun på grunnlag av kliniske funn, men også bekreftes av laboratorieundersøkelser. Imidlertid er ikke laboratoriefunn alene nok til å melde kikhoste, ethvert funn bør sammenstilles med kliniske funn. Den kliniske mistanken om kikhoste kan bekreftes blant annet ved direkte agenspåvisning, det vil si ved dyrking eller polymerasekjedereaksjon, eller ved påvisning av ulike antistoffer mot pertussitoksin, filamentøst hemagglutinin eller yttermembranprotein.
Ramme 1
WHOs definisjon av kikhoste i 2000 (17)
Definisjoner av kikhoste
-
Klinisk definisjon: Enten tilfelle diagnostisert av lege eller hoste av minst to ukers varighet med en eller flere av følgende symptomer:
Anfall med hoste
Kiking (forsert inspirasjon)
Posttussisbrekning (brekning eller oppkast umiddelbart etter hoste uten annen sannsynlig forklaring)
Laboratoriedefinisjon: B pertussis-positiv dyrkingsprøve eller påvist bakteriegenom ved polymerasekjedereaksjon (PCR) eller positive parsera
Klinisk tilfelle: Tilfelle som er forenlig med den kliniske definisjonen, men ikke bekreftet med laboratoriefunn
Laboratoriebekreftet tilfelle: Tilfelle som er forenlig med den kliniske definisjonen og bekreftet med laboratoriefunn
Dyrking
Dyrking har vært regnet som gullstandard i diagnostikk av kikhoste og har tilnærmet 100 % spesifisitet. Sensitiviteten er imidlertid lav på grunn av faktorer som inadekvat prøvetaking, at prøven blir tatt for sent i sykdomsforløpet, lang transporttid og antibiotikabruk. Mikroben er vanskelig å dyrke, vokser langsomt og krever spesialmedier for å vokse. Korrekt utført prøvetaking er ubehagelig for pasienten, da penselen må helt bak i nasopharynxområdet for å komme i berøring med ciliert luftveisepitel. Dyrking fra nasopharynxaspirat har vist høyere sensitivitet enn fra nasopharynxpensel, da man ved aspirering oppnår en større mengde materiale. Det er ikke anbefalt å bruke nese- eller halsprøve, siden B pertussis festes i ciliert luftveisepitel som ikke finnes i halsen eller i fremre del av nesen (18). Sannsynligheten for positiv dyrking er størst i startfasen av sykdommen.
Genteknologisk påvisning
Genteknologisk påvisning av B pertussis gir mye høyere sensitivitet enn dyrking, og har samme høye spesifisitet (18). Ved polymerasekjedereaksjon kan man påvise både døde og levende bakterier, slik at sensitiviteten påvirkes mindre av antibiotikabehandling enn ved dyrking. Falskt negative resultater ses blant annet ved inadekvat prøvetaking og der transport, oppbevaring eller prøvehåndtering ikke har vært optimal. Falskt positive resultater kan skje ved kontaminasjon, enten ved prøvetakingen eller i laboratoriet. Ved bruk av uracil N-glykosylase (som degraderer PCR-produkter som inneholder uracil) og ikke minst ved bruk av sann-tids-PCR (hvor det ikke er noen etterbehandling av PCR-produktet) er problemet med kontaminasjon av PCR-produktet nærmest eliminert. Både nasopharynxaspirat og nasopharynxpensel er godt egnede prøvematerialer, og sannsynligheten for positivt PCR-resultat ved kikhoste er størst i de første fire ukene av sykdommen (fig 2).
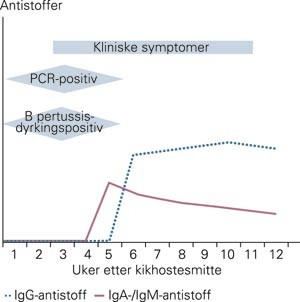
Skjematisk framstilling av symptomer, agenspåvisning og antistoffdanning ved primærinfeksjon med kikhoste
Påvisning av antistoff mot kikhoste
Når sykdommen har vart i mer enn 3 – 4 uker, er påvisning av antistoff godt egnet til diagnostikk. Påvisning av spesifikke antistoffer mot B pertussis har vært i bruk i snart hundre år (19). Etter primærinfeksjon med kikhoste kan antistoffer påvises tidligst to uker etter debut av symptomer hos uvaksinerte, ev. enda senere hos spedbarn (18). Det anbefales å teste serumpar for å påvise serokonversjon eller signifikant titerstigning (17). Et stort problem ved serologisk diagnostikk er at første serumprøve ofte tas for sent i forløpet til at man kan påvise signifikant titerstigning. Hos pasienter med reinfeksjon skjer antistoffstigningen raskere, og ofte vil første prøve være tatt for sent i sykdomsforløpet til at ytterligere stigning i antistoffmengde kan påvises (6). I de tilfeller der første prøve er tatt sent (3 – 4 uker etter symptomdebut hos vaksinerte og 5 – 6 uker hos uvaksinerte) kan et titerfall mellom akutt- og rekonvalesensserum indikere kikhoste (20). Hos ungdom og voksne mistenkes kikhoste ofte sent i sykdomsforløpet, slik at tidlig prøve ikke er tilgjengelig. I en slik situasjon bør høyt antistofftiter påvist i enkeltserum være tilstrekkelig til å diagnostisere kikhoste der det er typiske kliniske tegn (18). Nytten av å påvise høyt nivå av IgG mot pertussistoksin i enkeltserum som tegn på akutt eller nylig kikhoste har vært rapportert i en stor studie fra Nederland (21). Hvis det er lave verdier eller fravær av spesifikke antistoffer i prøve tatt mer enn 4 – 6 uker etter symptomstart, har det ingen hensikt å ta kontrollprøve.
Viktigst er påvisning av IgG, dernest IgA. Et unntak gjelder barn under tre måneder som ikke produserer spesifikke antistoffer av IgA-klasse (6), og hos de minste barna er IgM bedre enn IgA i diagnostikken av akutt kikhoste. Ett til tre år etter gjennomgått kikhoste begynner nivået av spesifikke antistoffer å synke. Antistoff av IgM-klasse har generelt lavere spesifisitet enn IgG og kan også bestå i lang tid etter gjennomgått sykdom. Behandling med erytromycin påvirker ikke antistoffproduksjonen i vesentlig grad (18).
Fra 1998 brukes en acellulær komponentvaksine i Norge. Etter to doser påvises IgG- og IgM-antistoff. IgA-respons kan også observeres hos enkelte vaksinerte som har gjennomgått kikhoste tidligere, og det er derfor intet enkeltantigen eller isotype som absolutt kan skille mellom infeksjon og vaksinasjon.
Behandling
Erytromycin og nyere makrolider som azitromycin og klaritromycin er førstevalg ved behandling og profylakse mot B pertussis (22). Resistens mot erytromycin har vært rapportert sporadisk, men ser ikke ut til å øke i forekomst (23). Alternativ ved makrolidintoleranse er trimetoprim-sulfametoksazol eller ciprofloksacin (ikke anbefalt til barn).
Det har vært vanskelig å vise effekt av antibiotika på symptomer og smittefare hvis behandlingen ikke begynner før i det paroksysmale stadium (23). Behandling med antibiotika anbefales derfor ikke hvis det har gått mer enn tre uker fra symptomdebut. For å eradikere B pertussis fra øvre luftveier anbefales erytromycinbehandling i 14 dager (23).
Profylakse
Acellulær komponentvaksine inngår i barnevaksinasjonsprogrammet og gis i kombinasjon med stivkrampe- og difterivaksine ved tre, fem og 11 – 12 måneders alder. Vaksineindusert immunitet avtar gradvis etter fem år, derfor er eldre barn og voksne ikke godt beskyttet av vaksinasjoner gitt i barndommen. Tidligere antok man at immuniteten etter gjennomgått kikhoste var livslang, men nyere studier viser at etter infeksjon varer beskyttelsen i 4 – 20 år, etter vaksinasjon i 4 – 12 år (24). I en del land har man innført en boosterdose til ungdom i vaksinasjonprogrammet på grunn av den økte insidensen av kikhoste blant ungdom og voksne (25). Fra 2006 vil en boosterdose omkring første skoleår bli en del av barnevaksinasjonsprogrammet i Norge (26).
Ved påvist kikhoste bør man vurdere å gi profylakse med erytromycin i ti dager til uvaksinerte nærkontakter under to år. Delvis vaksinerte i alderen tre måneder til to år bør gis en ny vaksinedose dersom siste dose ble gitt mer enn fire uker tidligere. Nærkontakter som er to år eller eldre bør observeres, og dersom de utvikler symptomer forenlig med kikhoste, bør de behandles med antibiotika. Andre generelle tiltak som hostehygiene, god håndhygiene og isolering kan også forebygge kikhostesmitte.
Konklusjon
Det er fortsatt en utbredt oppfatning at kikhoste er en sykdom som bare rammer små barn, og at den epidemiske situasjonen er kontrollert ved vaksinasjon i Norge. Vår erfaring og studier fra andre europeiske land viser imidlertid at infeksjonen er utbredt i alle aldersgrupper, og at insidensen har økt i den senere tid, både i Norge og ellers i Europa.
Adekvat kikhostediagnostikk er viktig, spesielt med tanke på å hindre smitte til uvaksinerte spedbarn. At det kan være kikhoste bør vurderes ved diagnostikk av luftveisinfeksjoner uansett pasientens alder, og spesielt viktig er det der det forekommer langvarig hoste.