Ettersom indikasjonsområdet for implanterbare kardiologiske innretninger utvides, vil flere yngre kvinner være aktuelle for slik behandling. Denne artikkelen viser at pacemakerbehandling kan la seg kombinere med et vellykket kosmetisk resultat.
En 33 år gammel, tidligere frisk kvinne ble henvist via lokalsykehus til regionsykehus for vurdering av palpitasjoner, følelse av uregelmessig puls og synkopetendens. Under episoder med palpitasjoner kunne hun telle regelmessig puls opp mot 180. Slike episoder var sjelden ledsaget av synkope. Synkopeepisodene kom gjerne i tilslutning til følelse av kaotisk hjerterytme, uregelmessig og med pauser. Anfallene kom med uker til måneders mellomrom, men når de kom, hun kunne ha flere anfall hver dag. Det var gjort mange forsøk på 24-timers EKG-registrering uten at man greide å fange noen episoder. Pasienten hadde forsøkt betablokker som profylakse, men hadde seponert pga. uakseptable bivirkninger.
Ved elektrofysiologisk undersøkelse ved regionsykehus greide man ikke å avdekke arytmitendens. Det ble anbefalt implantasjon av rytmeregistrator, dette ble utført på lokalsykehus (Medtronic RevealPlus Modell 9526).
Pasienten hadde ingen synkopeepisoder i monitoreringsperioden (6 måneder). Avlesning av registrator viste gjentatte kortvarige episoder med smalkomplekset, regelmessig takykardi med frekvens omkring 180. Etter disse episodene hadde hun lang sinusknuterestitusjonstid med enkelte pauser i ventrikkelaksjon på opp mot 3 sekunder.
Diagnose og indikasjonsstilling ved sinusknutesvikt kan være vanskelig. Stort sett følges de amerikanske retningslinjene for pacemakerindikasjon (1). Det er klar indikasjon for implantasjon av pacemaker når man har dokumentert sammenheng mellom sinusbradykardi og symptomer. Vanskeligere er det når pasienten har symptomer og det observeres bradykardi uten at man greier å dokumentere direkte sammenheng mellom symptomer og langsom puls.
Synkopetendens som hos denne pasienten, er svært sosialt invalidiserende. I tillegg til den sosiale usikkerheten uventede besvimelsesanfall medfører, får disse pasientene heller ikke kjøre bil (2).
Pasienten var motivert for pacemakerbehandling, men bekymret for det kosmetiske resultatet. Problemene knyttet til bilkjøring var avgjørende, og vi ble etter hvert enig om å implantere pacemaker. Vi hadde fra tidligere noe erfaring med plassering av pacemakere under mamma og valgte derfor denne metoden. Operasjonen forløp uten vesentlige problemer. Peroperativt målte vi Wenckebach-punkt til 110 og fant det nødvendig med ledning både til høyre atrium og ventrikkel.
Hos unge mennesker med sinusknutesvikt og intakt atrioventrikulær ledningsfunksjon kan det i noen tilfelle være tilstrekkelig med stimulasjon av atriet. Metoden er omstridt og enkelte sentre bruker ikke rene atriepacemakere, fordi pasienter med syk sinusknute i enkelte materialer har noe økt tendens til også å utvikle AV-knutesykdom. Andre har god erfaring med rene atriepacemakere hos slike pasienter (3, 4). Vi har i slike tilfeller som rutine å teste pasientens Wenckebach-punkt peroperativt. Det gjøres ved at atriet stimuleres med økende frekvens til det observeres Wenckebachs AV-blokk. Dersom pasienten greier å overlede 120 slag per minutt, antas AV-knuten å være adekvat. I så fall får pasienten en pacemaker som bare stimulerer høyre atrium (AAI). I motsatt fall får pasienten en tokammerpacemaker (DDD).
Det finnes i dag god dokumentasjon for at langvarig pacing i høyre ventrikkels apeks gir dysfunksjon av venstre ventrikkel (5 – 7). Problemet kan antakelig reduseres ved at ledningen plasseres høyere i ventrikkelen; det beste er sannsynligvis septalt nær utløpskanalen av høyre ventrikkel (8). Foreløpig finnes dog ikke god dokumentasjon for at slik alternativ plassering er bedre, i tillegg er selve implantasjonen mer besværlig og ledningen blir lett mer ustabil. Vi vet derimot at det er best for pasienten om ventrikkelen paces minst mulig. Vår pasient hadde bare lett redusert AV-funksjon. Hos en slik pasient er det riktig å ta vare på egen ledningsvei for formidling av impulser mellom atrier og ventrikler. Pasienten fikk derfor implantert en pacemaker med et automatisert system for reduksjon av ventrikkelpacing (Medtronic Adapta ADDR01). Ved å registrere at stimulasjon eller egenaktivitet i atriet faktisk fører til ventrikkelsystole, og bare pace i ventrikkelen dersom ventrikkelsystolen uteblir, bidrar pacemakeren til at ventrikkelpacing unngås selv om AV-knuten overleder langsomt (lang PQ-tid) (9). De fleste pacemakerprodusenter har slike systemer for reduksjon av unødig ventrikkelpacing.
Årlig implanteres ca. 2 000 pacemakere og defibrillatorer i Norge, og med utvidede indikasjoner og forbedrede diagnostiske muligheter er tallet jevnt stigende. Vanligvis plasseres pulsgeneratoren i en subkutan lomme infraklavikulært på pasientens ikke-dominante side. I enkelte tilfeller kan pulsgeneratoren legges submuskulært. Venøs tilgang er via disseksjon ned til v. cephalica eller via punksjon av v. subclavia. For noen pasienter vil pulsgeneratoren medføre en kosmetisk uønsket protrusjon på thorax, i tillegg kan arret – selv ved intrakutan suturering – oppleves skjemmende. Hos kvinner kan dette løses ved å plassere pulsgeneratoren i en subkutan lomme under mamma og tunnelere elektrodene subkutant fra innstikksstedet til pacemakerlommen (10, 11).
Metode
Etter lokalanestesi etableres venøs tilgang ved innstikk til v. subclavia med nedføring av mandreng via Seldingers teknikk. I tilslutning til innstikket legges et 1 – 1,5 cm langt snitt med påfølgende stump disseksjon helt ned til fascien. Alternativt kan man i et så lite felt som mulig fripreparere v. cephalica og føre mandreng inn i denne. Under gjennomlysning kan man ved hjelp av mandrengens lengdeindikator beregne hvor lang elektrode som er nødvendig. Ofte vil elektroder på 58 cm være tilstrekkelig, og disse lagerføres av de fleste leverandører. Av og til kan det være bruk for lengre elektroder. Vi har på noen pasienter brukt 65 cm ledning med aktiv fiksasjon (Medtronic CapSureFix Novus 4076) som for det meste er lett tilgjengelig. Før operasjonen må man sørge for at man har begge ledningslengder tilgjengelig slik at avgjørelse om ledningslengde kan tas peroperativt. Alternativt kan man benytte seg av forlengelsessett, men størrelsen på kontaktene i disse settene gjør at de ofte blir synlige på overflaten.
Elektroden føres inn i venen og plasseres i atrium eller ventrikkel på vanlig måte før muffen festes til fascien i innstikksstedet (fig 1). Det er viktig å feste muffen dypt slik at den ikke danner en uønsket kontur på overflaten. Når elektrodene er plassert og fiksert, lages en subkutan lomme nedenfor mamma. Det bør tilstrebes å få lommen ganske langt medialt for å unngå at pacemakeren palperes på lateralsiden av mamma. Snittet bør legges i submammarfolden, som bør identifiseres og merkes i stående stilling fordi den beveger seg oppover når pasienten legger seg. Vi har som rutine å bruke lokalanestetikum uten adrenalin. Dersom man ønsker blodfri operasjon, kan man, i området rundt lommen, bruke adrenalintilblandet lokalanestesi. Det kan gjøre det lettere å lukke såret pent. Slikt lokalanestetikum må imidlertid ikke brukes ved bedøvelse av innstikksstedet i venen, da vil venen bli vanskeligere å lokalisere.

Figur 1 Via et lite snitt infraklavikulært er elektrodene ført inn i v. subclavia. Muffene er festet til fascien
Når lommen er dissekert, gir vi vanligvis kvinnen en kortvarig narkose mens vi foretar tunnelering av elektroden(e), men i prinsippet kan også dette gjøres i lokalanestesi. En lang peang føres ved stump disseksjon fra lommen til innstikksstedet infraklavikulært. Det er viktig at tunneleringen starter helt nede på fascien og skjer i samme plan hele tiden – da unngår man at elektrodene synes på overflaten. For å redusere blødningstendensen bør man tilstrebe kun én tunneleringsrunde. Når peangspissen kommer frem nedenfor kravebeinet, lar man denne gripe om spissen på et 12 french urinkateter der distale ende er klippet av. Spissen trekkes ned i kanalen mot den inframammære lommen og tilkoblingsenden på elektroden føres et stykke ned i kateterets distale ende (fig 2). Ved tokammerpacing bør man ideelt sett ha to urinkatetre inne samtidig for å unngå å måtte tunnelere peangen to ganger. Katetrene trekkes så ut i lommen inframammært og elektrodene følger med. Pulsgeneratoren tilkobles og festes deretter til fascien oppunder mamma. Innstikkssted og lomme lukkes så med intrakutan sutur (fig 3).

Figur 2 Ett eller to urinkatetre trekkes fra innstikket infraklavikulært til lomme nedenfor mamma
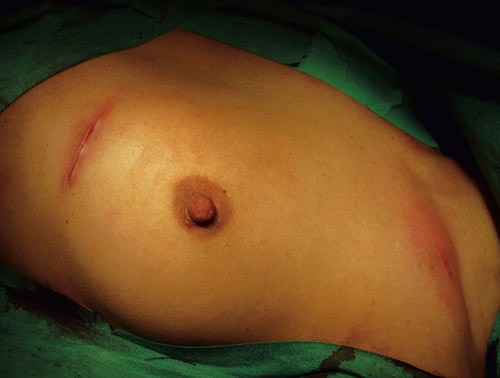
Figur 3 Innstikkssted og pacemakerlomme lukkes med intrakutan sutur
Pasienten har vært fulgt relativt tett postoperativt. Forløpet har ikke vært helt problemfritt, hun har fortsatt noe tendens til symptomgivende takyarytmi, men hun er helt kvitt sine synkopeepisoder, er ikke lenger særlig plaget av svimmelhet og har fått tilbake førerkortet. Det kosmetiske resultatet har vært vellykket, og hun har flere ganger opptrådt i utringet kjole uten at noen har kunnet observere pacemakeren (fig 4).
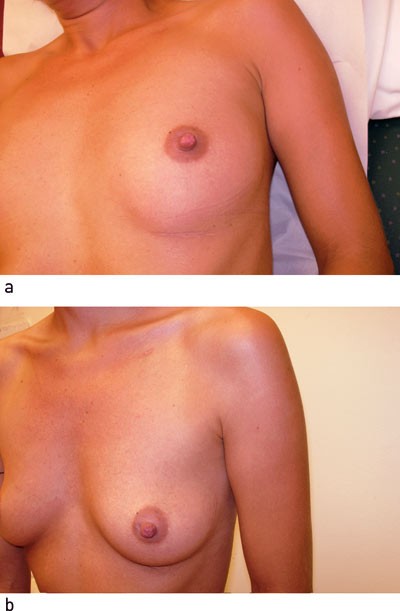
Figur 4 Pacemakerlommen er godt skjult i a) liggende stilling og ikke synlig i b) sittende/stående stilling
Vi har de siste årene operert et titalls kvinner med denne teknikken med godt resultat. Vi tror metoden er så god at den fortjener større utbredelse.
Når sårene er grodd, er pacemakerlommen i sittende og stående stilling skjult av mamma, og innstikket i v. subclavia knapt synbart. Det kosmetiske resultatet har vært tilfredsstillende, og pasientene har vært fornøyd. En av pasientene fødte 18 måneder etter implantasjonen og har deretter ammet i seks måneder. Det opererte brystet har vært litt mer utsatt for mastitt, men ammingen har ellers forløpt uten problemer, og pasienten har ikke rapportert problemer med melkeproduksjon i det opererte brystet.
Det har ikke vært problemer med telemetrikontakt med pacemakeren. Inframammær pacemakerplassering er etter vår erfaring et godt alternativ hos kvinner som av kosmetiske årsaker vegrer seg for tradisjonell plassering av pacemakeren. Vi har ikke implantert implanterbare defibrillatorer eller resynkroniseringspacemakere på denne måten, men metoden burde også kunne brukes for å skjule slike større implantater.