Gonoréinfeksjon behandles som oftest empirisk. I Norge er ciprofloksacin anbefalt som førstelinjebehandling, til tross for over 50 % kinolonresistens blant gonokokker. I internasjonale retningslinjer er tredjegenerasjons kefalosporiner anbefalt som førstelinjebehandling. Norske retningslinjer bør endres.
Gonoré har gått fra å være et folkehelseproblem med over 14 000 tilfeller i 1975 til rundt 300 tilfeller årlig de siste årene (1, 2) (fig 1). Infeksjonen kan være smertefull, og inadekvat eller forsinket behandling kan føre til oppadstigende infeksjon, inkludert bekkeninfeksjon hos kvinner og epididymitt hos menn, og sekveler (3). Behandlingssvikt øker også risiko for smitte med andre seksuelt overførte infeksjoner, inkludert hiv (4). Neisseria gonorrhoeae erverves hyppig utenlands, og våre lokale resistensforhold følger raskt etter de trender som registreres globalt (5 – 7).
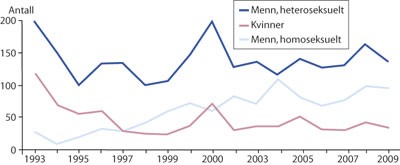
Figur 1 Antall tilfeller gonoré meldt inn til Meldingssystem for smittsomme sykdommer (MSIS) 1993 – 2009 (n = 4 143) etter smittemåte og kjønn. Basert på data fra MSIS (2)
Tilpasningsdyktig
Hurtig diagnose og behandling er nødvendig ved seksuelt overførte infeksjoner, og empirisk behandling er hovedregelen. Slik behandling må være basert på god kjennskap til lokale resistensforhold. Verdens helseorganisasjon (WHO) anbefaler at antimikrobielle midler som brukes til empirisk behandling bør gi mindre enn 5 % behandlingssvikt (8).
N gonorrhoeae er en svært tilpasningsdyktig bakterie, og resistens mot stadig flere antibiotikaklasser har vært sett etter hvert som de har vært tatt i bruk. Dette har ført til at retningslinjer for empirisk behandling av gonoré er blitt endret over tid, fra sulfonamider, penicillin og tetrasykliner, til fluorokinoloner som er anbefalt i Norge i dag. Det første tilfellet kinolonresistente N gonorrhoeae i Norge ble beskrevet allerede i 1998 (9). I 2009 var mer enn 50 % av gonokokkisolatene som var rapportert i Meldingssystem for smittsomme sykdommer (MSIS) kinolonresistente (6) (fig 2).

Figur 2 Andel av meldte gonorétilfeller i Norge der bakteriene har vært resistent mot penicilliner pga. penicillinaseproduksjon (PPNG), kinoloner eller begge deler. Basert på data fra MSIS 2000 – 09 (2)
Overvåking
I Norge overvåkes resistensforhold hos gonokokker i MSIS og gjennom Norsk overvåkingssystem for antibiotikaresistens hos mikrober (NORM). Ved NORMs forrige prevalensundersøkelse av resistens hos N gonorrhoeae i 2005, viste 40 % av 173 levedyktige bakteriestammer full kinolonresistens (7). En ny prevalensundersøkelse ble gjennomført av NORM i 2010, og en rapport fra denne er ventet i 2011. I 2009 bidro Norge til European Gonococcal Antimicrobial Surveillance Programme (tidligere Euro-GASP) som koordineres av European Centre for Disease Prevention and Control (ECDC). Av de 110 norske isolater som ble samlet til dette programmet, ble kinolonresistens påvist hos 80 % (10).
Retningslinjer bør endres
Antimikrobielle midler som fyller WHOs kriterier for empirisk behandling er tredjegenerasjons kefalosporiner og spectinomycin (10). I både europeiske og amerikanske retningslinjer anbefales nå tredjegenerasjons kefalosporiner som førstelinjebehandling for gonoré (11, 12), mens ciprofloksacin fortsatt er anbefalt som førstevalg i de nasjonale faglige retningslinjer for antibiotikabruk i primærhelsetjenesten (13). Derfor er ciprofloksacin også anbefalt som førstevalg for empirisk behandling i Smittevernhåndboka utgitt av Folkehelseinstituttet (14).
Av tredjegenerasjons kefalosporiner anbefales ceftriaxon og cefixim internasjonalt (11, 12) Fordelen med disse midlene er at engangsbehandling er mulig. Anbefalte behandlingsregimer er ceftriakson 250 mg intramuskulært, eller cefixim 400 mg per os. Cefixim er ikke registrert i Norge. Spectinomycin, et aminoglykosid, er for tiden ikke på markedet.
Nedsatt antibiotikafølsomhet mot tredjegenerasjons kefalosporiner har vært observert, og behandlingssvikt med cefixim har forekommet i Norge (15). Ceftriakson gjenstår som det eneste behandlingsalternativet der behandlingssvikt for urogenital gonoréinfeksjon ennå ikke er beskrevet verken i Norge eller globalt.
Halsinfeksjon
En utfordring i smittevernarbeidet er diagnostikk og behandling av gonoréinfeksjon i hals. N gonorrhoeae kan kolonisere pharynxepitel, og en asymptomatisk bærertilstand kan vedvare i flere måneder. På grunn av farmakokinetiske egenskaper er behandling med cefixim peroralt ikke anbefalt for halsgonoré (16).
Behandlingssvikt etter bruk av 250 mg intramuskulært ceftriakson for gonoréhalsinfeksjon er beskrevet. Høyere doser ceftriakson (500 mg) er da kanskje nødvendig for å helbrede halsinfeksjonen (17).
Diagnostikk
Ettersom gonoré er en sjelden sykdom i Norge i dag kan diagnostikk være utfordrende, spesielt i allmennpraksis (18). Direkte mikroskopi og dyrking med hurtig transport av prøver til laboratoriet er nøkkelen til riktig diagnose. I den siste tiden er også nukleinsyreamplifikasjonstester (NAAT) blitt tilgengelig. Disse har høy sensitivitet, men spesifisiteten kan være lav. En positiv test kan derfor ha liten prediktiv verdi, særlig i populasjoner der prevalensen er lav (19). Slike tester bør derfor brukes med varsomhet. Nukleinsyreamplifikasjonstester gir heller ikke mulighet for resistensbestemmelse.
Spesialistoppgave?
Adekvat og hurtig diagnose og behandling i tillegg til tilstrekkelig smitteoppsporing er de viktigste tiltakene for å begrense infeksjon og smittespredning. Tredjegenerasjons kefalosporiner, som ceftriakson og cefixim, alternativt spectinomycin, er de eneste rimelige valgene ved empirisk behandling av gonoré og de eneste midlene som oppfyller WHOs krav for anbefalt førstelinjebehandling (10). På grunn av utfordrende diagnostikk, begrenset tilgjengelighet til tredjegenerasjons kefalosporiner og lav insidens av infeksjonen, kan det vurderes om behandling av gonoré bør være en spesialistoppgave og at mistenkte eller påviste tilfeller henvises til venereologiske poliklinikker. Nasjonale retningslinjer bør vurderes og forandres regelmessig og baseres på tilgengelige og oppdaterte epidemiologiske og mikrobiologiske data.
Oppdaterte retningslinjer forberedes nå i samarbeid mellom Helsedirektoratet, Antibiotikasenteret for primærmedisin og Folkehelseinstituttet. Vi håper de nye retningslinjene tar hensyn til de aktuelle resistensforholdene i Norge.