Pasienter vi møter i allmennpraksis har av og til symptomer og funn som forvirrer oss. Denne pasienten hadde smerter som først ga mistanke om sykdom i muskel-/skjelettapparatet, men etter hvert ble det nærliggende å tenke på sykdom i nervesystemet.
En mannlig konsulent i midten av 50-årene kom om vinteren til akuttime hos fastlegen på grunn av sterke smerter i høyre hofte og fremre del av høyre lår. Smertene hadde vart i fem dager, var verst om natten og økte etter fysisk aktivitet. Han hadde ingen allmennsymptomer, men på direkte spørsmål oppga han at han muligens hadde noe treg vannlating. Han hadde fire år tidligere hatt cervikobrakialgi med klinisk prolaps i nivå C5, og MR hadde vist degenerative skiveforandringer i flere nivåer. Han røykte og brukte budesonid-/formoterolpulver til inhalasjon for mild astma.
Ved undersøkelse ble det ikke funnet nevrologiske utfall, men pasienten oppga smerter ved fleksjon i hofteleddet og lokal ømhet over trochanter major på høyre side. På mistanke om en trochantertendinitt/-bursitt ble det satt en injeksjon med 1 ml betametason blandet med 3 ml lidokainhydroklorid 20 mg/ml mot bursa pertrochanterica. Dette ga smertelindring i et par døgn.
Initialt ble trochantertendinitt /-bursitt mistenkt og behandlingen rettet mot dette. Mulige differensialdiagnoser var blant annet muskulære og dermatomrelaterte smerter fra ryggen. Forsøksbehandling for å ekskludere aktuelle diagnoser er vanlig i allmennpraksis dersom det ikke finnes «røde flagg» (ramme 1) (1).
Ramme 1
Røde flagg ved ryggsmerter (1)
Røde flagg indikerer mulig alvorlig sykdom med behov for videre utredning
Ryggplager som debuterer eller oppfattes annerledes enn tidligere plager ved alder under 20 år eller over 55 år
Konstante smerter, ev. tiltakende over tid, hvilesmerter
Generell sykdomsfølelse, feber og/eller vekttap
Traume, kreft, bruk av steroider eller immunsuppressiver, stoffmisbruk
Utbredte og ev. progredierende nevrologiske utfall
Deformitet i ryggsøylen
Høy SR, uttalt morgenstivhet med varighet over en time
Opplysningen om mulig vannlatingsbesvær ble ikke vektlagt.
14 dager senere kom pasienten tilbake. Han hadde da brennende og krampeliknende smerter og nummenhetsfølelse lokalisert til ryggen i høyde med crista iliaca bilateralt i tillegg til smerter langs begge kostalbuer. Smertene ble verre utover kvelden og forstyrret nattesøvnen. Han opplevde utilstrekkelig smertelindring av diklofenak 50 mg × 3 og paracetamol 1 g × 4 supplert med ketobemidonsuppositorier, men en varm dusj lindret smertene noe. Medisinene hadde han fått av en lege han kjente.
Ved undersøkelse var det avflatet lordose i lumbalrygg, lett redusert sensibilitet langs venstre ytre fotrand tilsvarende S1-dermatomet og lett redusert sensibilitet på høyre fotrygg tilsvarende L5-dermatomet. Det var muligens livligere reflekser på høyre sides underekstremitet enn på venstre sides. Det var ikke nakkestivhet eller utslett, og man fant ingen kraftsvikt. Laboratorieprøver viste Hgb 15,9 g/100 ml, glukose 5,1 mmol/l, CRP 11 mg/l, SR 2 mm – dvs. normale verdier. Urinstiks viste protein 1+ og blod 1+. Uricult var negativ.
Det var ikke tegn til infeksjon, ingen nakkestivhet eller positive infeksjonsvariabler. Anamnese og funn var ikke som ved klassisk lumbago, og det var begrenset effekt av smertestillende medikamenter. Pasienten var palpasjonsøm i muskulaturen i rygg og hofte, og smerten syntes relatert til muskulaturen, men smertens intensitet og karakter gjorde at nevrogen smerte kunne mistenkes.
Pasienten ble henvist til MR av torakolumbalcolumna på mistanke om prolaps eller annet trykk mot en nerverot som kunne gi utstrålende smerte til låret.
Dagen etter tok han kontakt per telefon. Smerten hadde i løpet av det siste døgnet spredt seg oppover ryggtavlen til nakken og høyre arm. Den var av brennende karakter, verst om natten og uavhengig av fysisk aktivitet. Han fikk noe smertelindring av et varmt bad, men hadde smertetopper som i liten grad ble lindret av analgetika, inkludert opiater. Han ble henvist til nevrologisk avdeling som øyeblikkelig hjelp.
Pasienten hadde nevrogent pregede smerter med dermatomutbredelse. Aktuelle differensialdiagnoser var lumbal prolaps eller en romoppfyllende lumbal prosess. Videre tenkte man på herpes zoster uten utslett eller debut av multippel sklerose. Symptombildet minnet om syfilis, men vi anså ikke dette som sannsynlig.
Ved innleggelsen fant mottakende turnuslege palpasjonsømhet over columna fra L4 til Th12. Det var symmetriske og normale reflekser, ingen nakkestivhet eller sensibilitetsutfall, negative nervestrekktester (Lasègues prøve, Kernigs tegn, Spurlings prøve) og ingen resturin. Det ble bestilt MR av torakolumbalcolumna, spinalpunksjon, infeksjonsserologiske prøver og nevrologisk tilsyn til dagen etter. Blodprøvene som ble tatt var normale, det var hemoglobin, glukose, CRP, kreatinin, elektrolytter og leverprøver. Ved nevrologtilsynet ble det observert at han hadde et utslett over høyre hofte opp til laterale del av truncus. Det var rødt langs kanten og lysere i midten og ble oppfattet som erythema migrans. Samme dag viste MR torakolumbalcolumna en liten midtstilt prolaps i nivå Th12/L1 som ikke ga rotaffeksjon. Dessuten var det degenerative forandringer, mest uttalt i nivå L4/L5. Røntgen thorax var normalt. Spinalvæskeundersøkelsen viste mononukleære leukocytter 1 037 celler/mm³ (< 4 celler/mm³), totalprotein 3,25 g/l (0,10 – 0,40 g/l) og glukose 3 mmol/l (< 2/3 av blodglukoseverdi).
Pasienten hadde tidligere hatt multiple flåttbitt og bodde i et høyendemisk område for Borrelia burgdorferi. Hans sykehistorie, funnet av erythema migrans og økt antall celler i spinalvæsken gjorde at man valgte å behandle tilstanden som nevroborreliose uten å vente de fem dagene det tok å få antistoffsvaret. Intravenøs behandling med ceftriakson ble satt i gang dagen etter innleggelsen og gitt i 14 dager. I dette tilfellet ble ceftriakson valgt fordi man oppfattet at pasienten hadde hatt erythema migrans noen måneder tidligere og hadde fått adekvat doksycyklinkur da. Han korrigerte dette i etterkant – det var over ett år siden forrige kur. Dersom man hadde oppfattet dette, ville man ha valgt standardbehandling med doksycyklin peroralt. I tillegg ble ketobemidon, gabapentin og paracetamol/kodein gitt i nedtrappende doser.
Mistanken om meningitt og radikulitt forårsaket av Borrelia ble bekreftet fire dager senere ved positiv serologisk prøve og påvist produksjon av antistoffer i spinalvæsken. I serum ble det påvist positiv Borrelia-IgG med en kuttverdi (cut off-verdi) på 900 % og Borrelia-IgM+/- (usikker positiv/negativ). Det ble ikke påvist flåttbåren encefalitt (TBE, tick borne encephalitis)-IgG eller -IgM. Herpes simplex-IgG, varicella zoster-IgG og Epstein-Barr-virus-IgG var alle positive, men -IgM negative, forenlig med tidligere gjennomgått infeksjon. Borrelia-IgM og -IgG ble påvist i spinalvæsken, men ikke herpes simplex- eller varicella zoster-antistoffer. Det var høyere borreliaantistoffverdier i spinalvæsken enn i serum, dvs. positiv antistoffratio. Svaret på isoelektrisk fokusering forelå 11 dager etter innleggelsen og viste mer enn ti bånd i spinalvæsken.
Kuttverdien (cut off-verdien) er en grenseverdi som er beregnet ut fra målinger hos blodgivere. Den må ses i sammenheng med IgM-antistoffer, kliniske symptomer og eventuelt forhøyet lymfocyttnivå i spinalvæsken. Verdier over 1 500 % regnes som høye, verdier under 450 % som lave. 900 % av kuttverdien er en moderat forhøyet verdi som kan være uttrykk for tidligere gjennomgått infeksjon eller et målt titer tidlig i sykdomsforløpet. Borreliaantistoffratioen er positiv når det påvises høyere konsentrasjon av antistoffer i spinalvæsken enn i serum.
Pasientens smerter avtok raskt under antibiotikabehandlingen, men han var plaget av utmattelse (fatigue) i lang tid etterpå.
Diskusjon
I 2008 ble det registrert 345 tilfeller av disseminert Lyme-sykdom eller Lyme-borreliose i MSIS, hvorav 85 meldinger var fra Agderfylkene (2). Høyendemisk område er kysten fra svenskegrensen til Helgeland. Vanligste manifestasjon av borreliainfeksjon er lokal infeksjon med utslett (fig 1). Ca. 10 % får en disseminert sykdom med organmanifestasjon fra ledd, hjerte, nervesystem eller hud (3, 4). Mange som får nevroborreliose har ingen sikker sykehistorie med flåttbitt eller erythema migrans. I en studie fra Vest-Agder var det bare 30 % av pasientene med Borrelia som hadde hatt erythema migrans og 40 % som hadde erkjent flåttbitt (3). Nevroborreliose kan i prinsippet affisere alle deler av nervesystemet og kan derfor gi et vekslende sykdomsbilde (3, 4).
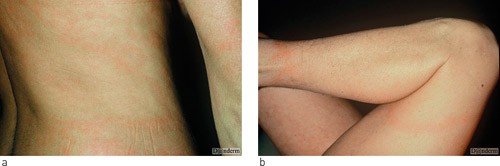
Figur 1 a, b) Eksempler på erythema migrans. Gjengitt med tillatelse fra www.danderm.dk
Ved diagnostikk av nevroborreliose må funn i blod og spinalvæske vurderes i sammenheng med anamnese og kliniske symptomer. Det er ikke indikasjon for antistoffmålinger i blod ved flåttbitt eller erythema migrans fordi det tar tid før antistoffproduksjonen kommer i gang. Ved mistanke om sykdom i senere faser tas det prøver til mikrobiologisk undersøkelse. Der det er mistanke om affeksjon av nervesystemet, skal alltid spinalvæske vurderes sammen med blodprøve. Antistoffer mot Borrelia i blodprøve og spinalvæske tatt samme dag vil kunne vise om det er intratekal produksjon av antistoffer. Produksjon av antistoffer i spinalvæsken er sannsynlig når antistoffkonsentrasjonen i spinalvæsken er høyere enn konsentrasjonen i serum, det vil si en indeks > 1, altså positiv borreliaantistoffratio. Kombinasjonen av typiske nevrologiske symptomer, pleocytose (økt antall leukocytter i spinalvæsken) og positiv borreliaantistoffratio regnes som sikre kriterier på nevroborreliose (5).
Antistofftiter i blod og spinalvæske utvikler seg gradvis etter infeksjonen og kan holde seg positiv i mange år, også ved vellykket behandling. 15 – 20 % av befolkningen i høyendemiske områder har IgG-antistoffer mot Borrelia (4). Derfor kan moderat forhøyede verdier av IgG-antistoffer tidlig i sykdomsforløpet dreie seg om restantistoffer fra tidligere gjennomgått infeksjon.
Flåttbitt krever ikke medikamentell behandling, men erythema migrans og alle andre manifestasjoner av Lyme-borreliose skal behandles med antibiotika. I Norge er gjeldende anbefaling for primærbehandling av erythema migrans fenoksymetylpenicillin 1,3 g × 3 i 10 – 14 døgn (6). Ved penicillinallergi anbefales doksycyklin 200 mg × 1 i 10 – 14 døgn. Det er vist i en studie at peroral behandling med doksycyklin med døgndose 200 mg × 1 i 14 dager er like effektivt ved nevroborreliose som intravenøs behandling med ceftriakson (7). Tidligere borreliainfeksjon gir ikke immunitet. Det finnes ikke vaksine mot Borrelia, men en vaksine mot flåttbåren encefalitt (tick borne encephalitis) er tilgjengelig.
Langtidsprognosen etter antibiotikabehandlet nevroborreliose regnes for å være god, men frekvensen av langtidsplager etter gjennomgått og behandlet infeksjon er fremdeles ikke fullstendig kartlagt. Noen kan ha plager i mer enn seks måneder på tross av adekvat antibiotikabehandling (ramme 2) (4). Pasienter som har infeksjon avgrenset til meninger og nerverøtter og ikke er affeksjon av hjernens parenkym, som får tidlig behandling og som responderer raskt på den, har best prognose (8, 9). Ved enkelte undersøkelser har man funnet at opp mot 50 % klager over uspesifikke plager som konsentrasjonsproblemer, hukommelsesproblemer, utmattelse (fatigue) og smerter i lang tid etter infeksjonen (2, 10). De aller fleste tilfeller av akutt nevroborreliose opptrer på høsten (11).
Ramme 2
Stadier av Lyme-borreliose eller Lyme-sykdom. Sykdommen kan debutere i alle stadier (4)
Tidlig lokal sykdom som erythema migrans eller lymfocytom
Tidlig disseminert sykdom med organmanifestasjon fra ledd, hjerte, nervesystem eller hud. Multiple erythema migrans regnes også som tidlig disseminert sykdom
Sen disseminert sykdom ved symptomvarighet over 6 – 12 måneder
Konklusjon
Man bør hanevroborreliose i tankene ved akutte smerter med dermatomutbredelse, allmennsymptomer og når det er noe i sykdomsbildet som «ikke stemmer». Dette gjelder især i de høyendemiske områdene. Mange vil ikke ha merket flåttbitt. Kasuistikken minner oss om at vi ikke må glemme denne flåttbårne sykdommen om vinteren.