Fokusgruppeintervju
Alle forespurte behandlere takket ja til deltagelse, men én meldte forfall den aktuelle dagen. Innholdsanalysen resulterte i fire hovedkategorier som belyste problemstillingene: forhold knyttet til pasienten, til behandleren, til konsultasjonen og til teknologi. Hovedkategoriene er beskrevet i teksten og illustrert med sitater. Resultatene er også oppsummert i figur 1.
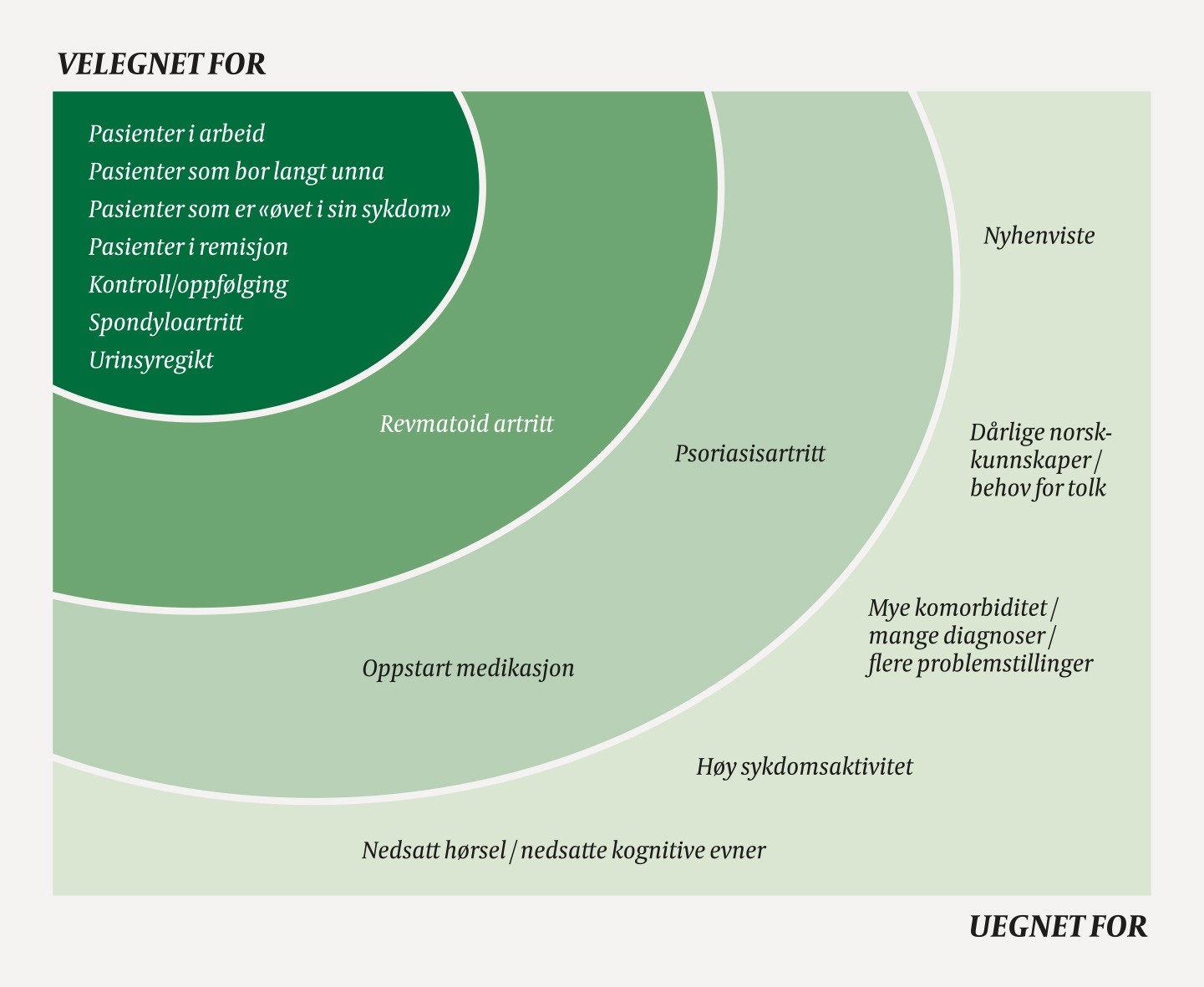
Figur 1 Forenklet oppsummering av behandlernes erfaringer med hvor egnet videokonsultasjon er for pasienter med revmatisk sykdom, basert på fokusgruppeintervjuer med behandlere ved Diakonhjemmet Sykehus.
Pasienten. De fleste behandlernes erfaringer tilsa at det var en fordel dersom pasienten var fokusert og selv ønsket å gjennomføre konsultasjonen på video.
«De vellykkede videkonsultasjonene er der hvor pasienten er til stede, syns dette er et godt alternativ, fordi de kan ta det i en pause på jobben. Slipper, som en sa, å bruke halve dagen på å reise hit.»
«Det handlet om at han var så ukomplisert. Han satt i et rolig rom, han drev ikke med så mye annet … […]… han var så til stede. Og da ble det en veldig bra konsultasjon.»
Alle behandlerne fremhevet at for pasienter som var i arbeid og/eller som hadde lang reisevei, kunne det være en stor fordel å slippe å reise til sykehuset. Samtidig kunne det også være positivt for eldre som slapp å «skrangle seg av gårde til sykehuset» og spørre familiemedlemmer om å kjøre dem eller ordne med taxi.
I forhold til pasientkarakteristika var de fleste behandlerne overrasket over at pasientens alder hadde liten betydning for videokonsultasjonens egnethet.
«… til og med 90-åringer som har plugget inn og sittet og pratet som en 20-åring. Det har vært litt overraskende.»
Derimot ble enkelte diagnoser, komorbiditet, høy sykdomsaktivitet, språklige utfordringer eller mange problemstillinger løftet frem som negative faktorer for egnethet. Dette var spesielt knyttet til manglende mulighet for fysisk undersøkelse av pasienten og bekymring knyttet til manglende oppdagelse av pasienter som underrapporterer symptomer.
«Spondyloartritt er veldig mye mer egnet. Og særlig de yngre, det er mye mindre komorbiditet, det er litt mindre støy rundt sykdommen deres sånn sett. Mens det er mer komplisert ved revmatoid artritt og psoriasisartritt. […] og for de som har revmatoid artritt blandet med artrose i hendene, der er det umulig å si om det er stabilt eller ikke»
«… urinsyregikt-oppfølgingene … mange kommer jo hver måned, og de syns noen ganger at det er slitsomt, så de er det [videokonsultasjon] jo ideelt for»
Lang sykdomsvarighet ble løftet frem som en positiv faktor, fordi det var enklere å gjennomføre videokonsultasjon med en pasient som var «øvet i sin sykdom» og dermed kjent med begreper, symptomer og sykdomstegn.
Behandleren. Flere av behandlerne understreket at videokonsultasjon burde gjennomføres av erfarne behandlere, siden man må ha god kjennskap til de ulike sykdommene og vite hva man skal spørre om i mangel på mulighet til å kunne undersøke pasienten.
«For du må egentlig kunne se forbi noe. For når du har pasienten på video så er det jo mye du ikke ser. […]… det rent undersøkelsestekniske blir borte.»
Det ble også løftet frem at det var en fordel dersom behandleren hadde møtt og undersøkt pasienten tidligere og kjente til aktuelle problemstillinger.
Som ramme for god faglighet ble det fremhevet at de som gjennomførte videokonsultasjoner fra hjemmekontor, burde ha mulighet for faglig diskusjon med kollegaer og ha direktenummeret til bakvakt på sykehuset. Flere av behandlerne mente også at det var viktig å ha en veksling mellom videokonsultasjoner og fysiske konsultasjoner i løpet av en arbeidsuke, men ikke innenfor samme arbeidsdag.
«Altså du er veldig fokusert på skjermene dine og å prate med pasientene dine og prøver å bruke all din [behandler]empati ved å se inn i skjermen. […] Jeg er helt kokt i hodet på slutten av dagen.»
Konsultasjonen. Noen av behandlerne opplevde videokonsultasjonen som mer uformell og at pasientene virket mer avslappet sammenlignet med når de var på sykehuset, mens andre erfarte at det ble kortere konsultasjoner med strammere regi og mindre småprating på video. Som for behandlerne, ble det trukket frem at også pasientene kunne ha godt av å veksle mellom å ha konsultasjonene på sykehuset og på video.
Ulike konsultasjonstyper ble vurdert som mer eller mindre egnet av behandlerne. Ytterpunktene var oppfølgingskonsultasjoner der pasienter var velbehandlet, hadde lav sykdomsaktivitet og enkle problemstillinger (velegnet) mot konsultasjon med nyhenviste/nysyke pasienter (uegnet). Konsultasjoner med pasienter som hadde nedsatte kognitive evner, nedsatt hørsel, dårlige norskkunnskaper eller behov for tolk ble også ansett som uegnet for videokonsultasjon. Videre ble konsultasjoner med oppstart av medikasjon ansett som mindre egnet.
«Kontroller utmerker seg jo som en klar vinner, altså sånn oppfølging av behandling. Ny-henviste definitivt ikke».
De fleste behandlerne fremhevet også viktigheten av at blodprøvesvar og pasientens elektroniske egenrapportering av helse- og sykdomstilstand var tilgjengelig for behandler før videokonsultasjonen for en helhetsvurdering av pasientens tilstand. Men de opplevde at «… det er utrolig ofte at blodprøver mangler».
Muligheten for å sette opp pasienter på vaktpoliklinikken ble løftet frem som en betryggelse og var viktig i de tilfellene hvor behandler var usikker på pasientens sykdomstilstand.
Flere av behandlerne hadde opplevd forstyrrende faktorer i pasientens bakgrunn, eksempelvis at barn satt på fanget eller lekte i samme rom, at ektefeller gjorde husarbeid eller at pasienten befant seg i en butikk. Erfaringene tilsa derfor at man innledningsvis i samtalen burde be pasienten sette seg på et skjermet sted uten forstyrrelser. Noen av behandlerne trakk også frem viktigheten av at pasienten satt i ro under konsultasjonen.
«Det var en videokonsultasjon hvor pasienten gikk rundt med dette videokameraet … da blir du litt sånn sjøsyk …»
Teknologi. Mange av behandlerne hadde opplevd tekniske problemer og fremhevet at dette kunne bidra til stress og lite vellykkede videokonsultasjoner. Ustabilt nett og problemer med lyd og bilde var hovedproblemene. Å få et tilfredsstillende oppsett for hjemmekontor (flere/større skjermer, stabil nettforbindelse) og tilrettelagte videokonsultasjonsrom på sykehuset ble fremsatt som et behov.
Spørreskjema
Totalt 139 (36 %) pasienter samtykket til å delta i spørreundersøkelsen, men 21 ble ekskludert fra analysene, siden de ikke hadde gjennomført konsultasjonen (n = 2) eller ble konvertert til telefonkonsultasjon (n = 19). 11 av de 19 skyldtes tekniske problemer underveis, mens 8 ble omgjort i forkant etter ønske fra pasienten.
Ytterligere 32 pasienter oppga tekniske problemer, men fikk likevel gjennomført videokonsultasjonen. Av 118 videokonsultasjoner ble 93 (79 %) gjennomført av revmatolog og 25 (21 %) av sykepleier, og 51 (43 %) av pasientene oppga å ha vært i kontakt med den aktuelle behandleren tidligere.
Tabell 1 presenterer demografiske data for inkluderte deltagere. Det var flest kvinner, og 85 (72 %) av pasientene var i arbeid. Halvparten av pasientene oppga sykdomsvarighet over ti år. 94 (80 %) pasienter vurderte sin sykdomstilstand som akseptabel, og selvrapportert sykdomsaktivitet var lav (median 2 på skala 0–10 (kvartiler 1–5)).
Tabell 1
Demografiske data for pasienter med revmatisk sykdom som besvarte spørreskjema etter gjennomført videokonsultasjon ved Senter for ortopedi og revmatologi ved Diakonhjemmet Sykehus i tre uker i juni 2020 (n = 118). Antall (%) dersom annet ikke er angitt.
|
Variabel
|
Resultat
|
|
Kjønn, kvinne
|
74 (63)
|
|
Alder
|
|
|
|
20–29 år
|
5 (4)
|
|
|
30–39 år
|
16 (14)
|
|
|
40–49 år
|
31 (26)
|
|
|
50–59 år
|
35 (30)
|
|
|
60–69 år
|
24 (20)
|
|
|
70 år og eldre
|
7 (6)
|
|
Er i lønnet arbeid
|
85 (72)
|
|
Revmatisk sykdom
|
|
|
|
Revmatoid artritt
|
46 (39)
|
|
|
Spondyloartritt
|
27 (23)
|
|
|
Psoriasisartritt
|
19 (16)
|
|
|
Annen/flere revmatiske sykdommer
|
26 (22)
|
|
Sykdomsvarighet
|
|
|
|
Under ett år
|
4 (3)
|
|
|
1–4 år
|
29 (25)
|
|
|
5–10 år
|
26 (22)
|
|
|
Over 10 år
|
59 (50)
|
|
Formålet med konsultasjonen
|
|
|
|
Kontroll av pågående behandling
|
100 (85)
|
|
|
Konsultasjon i forbindelse med nyoppståtte plager
|
5 (4)
|
|
|
Informasjon om prøvesvar
|
5 (4)
|
|
|
Annet
|
8 (7)
|
|
Pasientrapportert sykdomsaktivitet1, median (kvartiler)
|
2 (1–5)
|
Pasientene var svært fornøyd med videokonsultasjonen (median 10 (kvartiler 8–10)) og syntes videokonsultasjon var svært velegnet for den aktuelle konsultasjonen (median 10 (kvartiler 8–10)). Dette var uavhengig av om de hadde hatt konsultasjon hos revmatolog eller sykepleier.
På spørsmålene om behandlingen var pasientene helt eller delvis enig i at det var enkelt å beskrive sin tilstand (n = 117 (99 %)), stille spørsmål (n =114 (97 %)), få svar (n = 114 (97 %)) og at behandleren viste interesse for deres helsetilstand (n = 117 (99 %)). De rapporterte at de var helt eller delvis enig i at de var involvert i avgjørelser (n = 105 (89 %)) og videre plan for behandlingen (n = 113 (96 %)), og at de følte seg like godt ivaretatt som ved vanlig konsultasjon på sykehuset (n = 107 (91 %)). 32 (27 %) pasienter syntes det var problematisk å ikke bli undersøkt av behandler. Disse 32 pasientene skåret median 4 (kvartiler 1–7) på sykdomsaktivitet. De 86 (73 %) pasientene som ikke syntes det var problematisk, rapporterte median sykdomsaktivitet på 2 (kvartiler 1–4).
På spørsmålene om tilfredshet med videokonsultasjonen svarte 95 (81 %) pasienter at de var helt eller delvis enig i at det var en fordel at videokonsultasjon sparte dem for tid og reisevei, mens 30 (26 %) savnet konsultasjon med oppmøte på sykehuset. 93 (79 %) pasienter var helt eller delvis enig i at de ønsket fremtidige konsultasjoner på video gitt smittesituasjon som i juni 2020. Det var fortsatt 80 (68 %) pasienter som ønsket fremtidig konsultasjon på video ved ubetydelig smittesituasjonen i samfunnet.
23 (20 %) pasienter rapporterte at de var satt opp til snarlig kontroll på sykehuset. Disse pasientene anga median sykdomsaktivitet på 5 (kvartiler 3–7). De 95 pasientene som ikke var satt opp til snarlig kontroll, anga median sykdomsaktivitet på 2 (kvartiler 1–4).
