En tidligere frisk kvinne utviklet i sitt tredje svangerskap et intenst kløende utslett. Fødselen ble derfor indusert før termin. Post partum forverret hennes tilstand seg, med multiple spente bullae.
En 30 år gammel kvinne med to normale svangerskap bak seg fikk i sjette måned av det tredje svangerskapet utslett på armer og bein. Forut for dette hadde hun ikke tatt medikamenter. Grunnet betydelig kløe foreskrev fastlegen hydrokortison-mikonazol krem, som hun brukte i to dager uten effekt. Tre uker før termin ble pasienten vurdert ved Hudpoliklinikken. Hun var i god allmenntilstand, men sliten grunnet lite søvn pga. den uttalte kløen. Hun opplyste at det stadig kom nye utslett. På kropp og ekstremiteter var det uømme urtikarielle elementer, enkelte av disse var kokardeliknende. Det var ingen slimhinneaffeksjon.
Flere differensialdiagnoser ble vurdert. Urticaria kan opptre hos gravide, men pasientens utslett var ikke flyktig. Urticariavaskulitt karakteriseres klinisk ved stasjonære, ømme urticariaelementer med eller uten purpura. Tilstanden er sjelden og kan være assosiert med lupus erythematosus.
Deler av utslettet hadde et visst kokardepreg. Langvarig forløp under et svangerskap, ingen tegn til herpes simplex labialis eller andre infeksjoner samt fravær av slimhinneaffeksjon talte imidlertid imot diagnosen erythema multiforme.
Hudlidelsen ble vurdert til å være best forenlig med en svangerskapsdermatose. For å kunne skille mellom polymorf svangerskapsdermatose, tidligere kalt PUPPP (pruritic urticarial papules and plaques of pregnancy), og svangerskapspemfigoid ble det tatt stansebiopsi fra et urtikarielt element til histologisk undersøkelse og fra perilesjonell hud til direkte immunfluorescens. I påvente av svar på prøvene fikk pasienten mometason krem på utslettene en gang daglig, supplert av deksklorfeniramin tabletter. Det ga noe lindring av kløen.
Grunnet sterk hudkløe ble fødselen indusert en uke før terminen. Barnet (en gutt, vekt 3 300 g) var velskapt. Påfølgende dag økte utbredelsen av utslettet, og enkelte av de urtikarielle elementene hadde nå små, spente vesikler i randsonen (fig 1).
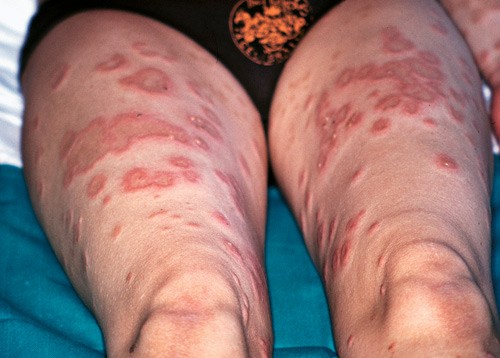
Figur 1 Utbredt utslett på underekstremitetene, tolket som et urtikarielt utslett, men med små vesikler i randsonen og med enkelte kokardepregete elementer
Det kliniske forløpet pekte nå i retning av svangerskapspemfigoid, og det ble tatt nye hudbiopsier.
I løpet av det neste døgnet forverret hudlidelsen seg dramatisk, med multiple spente bullae, hovedsakelig på ekstremitetene (fig 2). Pasienten var afebril og i god allmenntilstand, men preget av intens kløe.
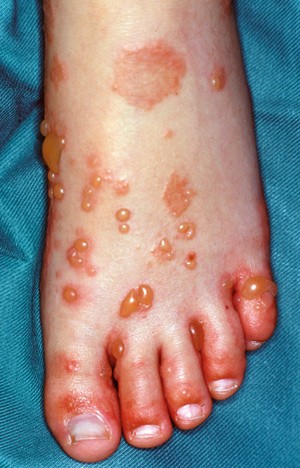
Figur 2 Vesikler og bullae på fot
Blodprøver viste senkningsreaksjon 30, CRP 23 mg/l, hemoglobin 12,2 g/100 ml, LPK 12,2 g/l, eosinofile granulocytter 1,4, nøytrofile granulocytter 8,4 og normale verdier for trombocytter, leverenzymer, kreatinin, ANA og immunglobuliner. Det ble ikke påvist IgM- eller IgG-antistoffer mot herpes simplex-virus. Hudbiopsi viste epidermal spongiose, ødem i papillære dermis og perivaskulært betennelsesinfiltrat med et betydelig antall eosinofile granulocytter (fig 3). Immunfluorescens viste lineært nedslag av C3 og IgG i basalmembransonen (fig 4).
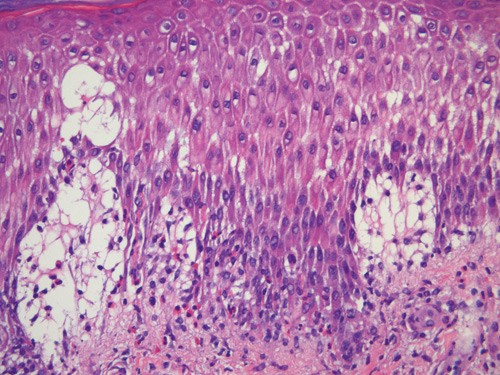
Figur 3 Histologisk prøve av utslett viser spongiose i epidermis med uttalt ødem i papillære dermis. Det er økt antall eosinofile granulocytter, som infiltrerer både dermis og epidermis
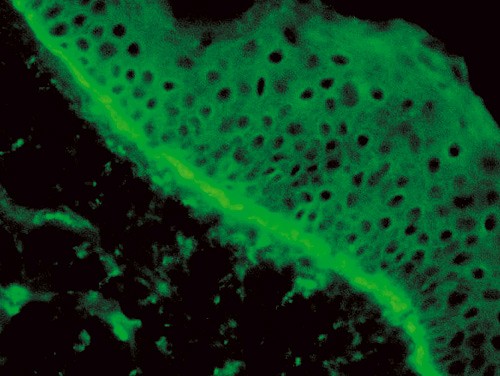
Figur 4 Immunfluorescens av utslett viser tydelige lineære nedslag av C3 langs basalmembranen
De kliniske og histologiske funn var nå forenlig med svangerskapspemfigoid. Pasienten fikk prednisolon 40 mg daglig (0,7 mg/kg), med gradvis nedtrapping. Hun fikk tillegg av klobetasol salve på alle utslett de første dagene, samt hydroksyzin mot søvnforstyrrende kløe. Etter to ukers behandling med prednisolon gjensto kun postinflammatorisk hyperpigmentering svarende til tidligere utslett. Prednisolon ble seponert etter totalt seks ukers behandling.
Diskusjon
Svangerskapspemfigoid er en autoimmun blemmesykdom, med en insidens på 0,5 per million. Dette tilsvarer at sykdommen opptrer i 1 – 2 av 50 000 svangerskap (1). Svangerskapspemfigoid blir også kalt herpes gestationis, men denne benevnelsen er uheldig, da sykdommen ikke er relatert til herpes simplex-virus.
Svangerskapspemfigoid kan debutere når som helst i svangerskapet, hyppigst i annet eller tredje trimester, men også post partum (2). Typisk ses i startfasen sterkt kløende urtikarielle papler, plakk og kokardeliknende elementer på abdomen, ofte periumbilikalt. Utslettet kan også starte på ekstremitetene, som hos vår pasient. I løpet av de påfølgende uker øker utbredelsen av utslettet, og det oppstår spente vesikobullae på normal hud og i de urtikarielle områdene (3). Ansikt og slimhinner er sjelden affisert (4).
Hos 55 – 75 % forverres utslettet, ofte svært raskt, etter nedkomsten, slik vår pasient erfarte. Mange opplever økt sykdomsaktivitet i puerperiet, noe som kanskje er relatert til progesteronfall post partum. Sykdommen kan også residivere perimenstruelt, ofte kun med kløe. Svangerskapspemfigoid kan en sjelden gang anta et kronisk forløp (5). Hudforandringene tilheler med postinflammtorisk hyperpigmentering uten arrdanning.
Patogenesen ved svangerskapspemfigoid er bare delvis kartlagt. Det er en klar genetisk assosiasjon til HLA-DR3 samt DR4 hos mødre og til HLA-DR2 hos fedre (6). Ved indirekte immunfluorescens kan det påvises sirkulerende IgG-autoantistoffer, hovedsakelig rettet mot det ekstracellulære NC16A-domenet på det transmembrane hemidesmosomglykoproteinet BP180 i hudens basalmembran (7). De samme autoantistoffene binder seg til amnions basalmembran i placenta. En teori er at autoantistoffer rettet mot placentaantigener av paternell haplotype kryssreagerer med hud (8). Det er hevdet at serumnivået av autoantistoffer mot BP180 er korrelert med sykdomsaktiviteten (9). Binding av IgG-autoantistoffer til BP180 i basale keratinocytter aktiverer komplementsystemet og fører i neste omgang til lokal inflammasjon med kjemotaksi av granulocytter og skade på basalmembransonen. På den måten dannes subepidermale bullae med eosinofile granulocytter. Andre typiske histologiske funn er perivaskulær betennelse med eosinofili og ødemer i papillære dermis (10). Ved direkte immunfluorescens påvises lineært nedslag av C3 langs basalmembranen og hos 25 % av pasientene IgG-nedslag.
Svangerskapspemfigoid i tidlig fase, kun med urtikarielle elementer, kan være svært vanskelig å skille fra polymorf svangerskapsdermatose. Ofte vil elementene ved polymorf svangerskapsdermatose følge abdominale striae og ikke opptre rundt umbilicus, som ved svangerskapspemfigoid (11). De histologiske funn ved polymorf svangerskapsdermatose er ofte uspesifikke. Direkte immunfluorescens vil da være negativ, noe som skiller tilstanden fra svangerskapspemfigoid.
Andre relevante differensialdiagnoser vil blant annet være allergisk kontaktdermatitt, urticaria (migrerende utslett!), legemiddelutslett, virale eksantemer, erythema multiforme og andre bulløse hudsykdommer, slik som bl.a. dermatitis herpetiformis og lineær IgA-dermatose. Bulløs pemfigoid kan likne klinisk og histologisk, men opptrer sjelden hos yngre voksne og har et annet sykdomsforløp.
Svangerskapspemfigoid kan behandles med prednisolon, ca. 0,5 mg per kilo kroppsvekt (12). Omkring terminen må dosen ofte økes i en kort periode. Når sykdommen er stabilisert, tilstrebes gradvis nedtrapping av prednisolon (4), men nærmere retningslinjer for dette finnes ikke. I den hittil største studien om svangerskapspemfigoid var median sykdomsvarighet fire måneder (2). Det er anført at kvinnen kan amme uten restriksjoner. Klobetasol kan ha kløestillende effekt brukt på urtikarielle elementer. Sederende antihistaminer kan også benyttes symptomatisk mot kløe. Ved varighet over flere år, noe som er sjeldent, vil systemiske steroider ofte ikke virke. Enkelte pasienter er blitt forsøkt behandlet med bl.a. ciklosporin kombinert med intravenøst immunglobulin, tetrasykliner og plasmaferese med varierende respons.
Barnet har økt risiko for prematuritet og lav fødselsvekt. Én mulig årsak til dette er placentainsuffisiens (13). Det er ikke vist at dette hindres ved bruk av prednisolon i svangerskapet. Grunnet sirkulerende autoantistoffer gjennom placenta får under 10 % av barna de første 1 – 2 leveukene vesikler eller urtikarielle elementer som ikke krever spesifikk behandling (2). Det er ikke økt risiko for spontanabort.
Svangerskapspemfigoid medfører ingen risiko for mor, men det skal bemerkes at insidensen av autoimmun tyreoiditt (Graves sykdom) er om lag 10 %. (14). Svangerskapspemfigoid kan blusse opp hos 10 – 25 % ved senere bruk av østrogenholdige prevensjonsmidler. I kasuistiske rapporter er det også beskrevet forverring ved bruk av progesteronbasert prevensjon. Det er mulig at forholdet mellom østrogen og progesteron er av betydning, da disse hormonene har en immunmodulerende effekt (4). En nytte-risiko-vurdering tilsier etter vårt skjønn at levonogestrelspiral eller minipille kan benyttes som prevensjon. Det er ikke beskrevet forverring av svangerskapspemfigoid ved soleksponering, men da dette kan forekomme ved andre autoimmune blemmesykdommer ga vi vår pasient råd om systematisk bruk av krem med høy solfaktor med beskyttelse mot både UV-A- og UV-B-stråler første halvår.
I senere svangerskap er det ca. 95 % risiko for nytt utbrudd av svangerskapspemfigoid. Sykdommen vil da ofte debutere tidligere, men ikke nødvendigvis anta et alvorligere forløp. Årsaken til at noen ikke får sykdommen på ny i senere svangerskap er ukjent (2).
Vår pasient viser at diagnosen svangerskapspemfigoid kan være vanskelig å stille klinisk før det er kommet vesikobullae. I praksis vil man ikke ta hudbiopsi til direkte immunfluorescens av alle gravide med et stasjonært urtikarielt utslett, fordi de fleste av disse kvinnene har polymorf svangerskapsdermatose.
Kvantitative målinger av autoantistoffer mot BP180 i serum kan tenkes å bli viktig ved diagnostikk og monitorering av sykdommen. Behandling med systemiske steroider kan teoretisk forhindre autoimmun skade på placenta, men kan også påføre mor og barn bivirkninger ved behandling over flere måneder. En mye sitert retrospektiv studie konkluderte med at systemiske steroider ikke påvirket insidens av prematuritet og lav fødselsvekt ved svangerskapspemfigoid (14).